Method Article
Anwendung der laparoskopischen partiellen Splenektomie mit totalem Blutflussverschluss bei gutartigen Milzläsionen
* Diese Autoren haben gleichermaßen beigetragen
In diesem Artikel
Zusammenfassung
In dieser Studie beschreiben wir eine intraoperative Blutungskontrolltechnik für die laparoskopische partielle Splenektomie, die die Sicherheit und Präzision der Milzresektion verbessert.
Zusammenfassung
Die laparoskopische partielle Splenektomie (LPS) entwickelt sich allmählich zur bevorzugten Methode zur Behandlung gutartiger Milzläsionen. Aufgrund der reichlichen Durchblutung und der weichen, fragilen Gewebebeschaffenheit ist die Durchführung einer partiellen Splenektomie in der klinischen Praxis jedoch äußerst schwierig, insbesondere wenn sich die Läsion in der Nähe des Milzhilums befindet oder besonders groß ist. Aus diesem Grund haben wir kontinuierlich Methoden zur Blutungskontrolle während der PS erforscht und optimiert und schlagen hier eine Methode vor, um LPS mit vollständigem Milzblutflussverschluss durchzuführen.
Diese Studie beschreibt einen optimierten Ansatz zur Kontrolle intraoperativer Blutungen während des LPS. Zunächst geht es um die gründliche Dissektion der Milzbänder und die sorgfältige Trennung des Pankreasschwanzes von der Milz. Bei vollständiger Exposition des Milzhilums verschließen wir vorübergehend die gesamte Blutversorgung der Milz mit einem laparoskopischen Bulldoggenclip. Anschließend setzen wir intraoperativen Ultraschall ein, um die Grenze der Läsion zu identifizieren und den entsprechenden Teil der Milz unter vollständiger Blutflusskontrolle zu resezieren. Dieser Ansatz verkörpert das Wesen des "Milzerhalts" durch effektive Blutungskontrolle und präzise Resektion. Es eignet sich besonders für die laparoskopische Chirurgie und verdient eine weitere klinische Förderung.
Einleitung
Mit einem tiefgreifenden Verständnis der physiologischen Funktionen der Milz unterstreicht die Forschung ihre zentrale Rolle bei der Immunantwort des Körpers, der Hämatopoese und der Beseitigung roter Blutkörperchen1. Komplikationen nach einer Splenektomie, wie z. B. überwältigende Post-Splenektomie-Infektionen (OPSIs), pulmonale Hypertonie und Thromboembolien, beeinflussen die Wahl der Operationsmethoden in der klinischen Praxis maßgeblich 2,3. Der Literatur zufolge weisen Patienten nach totaler Splenektomie eine verminderte Fähigkeit auf, Malaria-parasitierte Erythrozyten zu beseitigen, und ein höheres Risiko für die Entwicklung von Meningitis und Sepsis nach Infektionen mit Streptococcus pneumoniae, Neisseria meningitidis und Haemophilus influenzae Typ B4. PS bewahrt die Milzfunktion und gewährleistet gleichzeitig die Wirksamkeit der Behandlung, wodurch es in der klinischen Praxis weit verbreitet ist.
Im Jahr 1959 wurde der erste erfolgreiche PS von Cristo5 gemeldet. Die Milz ist ein fragiles Organ mit gut definierten Milzsegmenten, jedes mit seiner ausgeprägten arteriellen und venösen Versorgung, die durch relativ avaskuläre Regionen abgegrenzt sind6. Diese Faktoren bilden zusammen die anatomische Grundlage für PS. Die konventionelle offene Operation bringt jedoch inhärente Nachteile mit sich, darunter erhebliche Traumata, kosmetische Nachteile und postoperative Schmerzen. In den letzten Jahren hat sich LPS neben der Reifung laparoskopischer Instrumente und Techniken zur bevorzugten Therapiemethode für gutartige Milzläsionen entwickelt. Aufgrund der reichhaltigen Blutversorgung der Milz kann es jedoch zu erheblichen intraoperativen Blutungen während der Laparoskopie zu einer Umstellung auf eine offene Operation kommen. Romboli et al. überprüften 457 Fälle von LPS und zeigten eine durchschnittliche Operationszeit von etwa 128 ± 43,7 Minuten und zeigten, dass etwa 3,9 % der Patienten aufgrund von Blutungen eine Umwandlung erforderten und der durchschnittliche postoperative Aufenthalt 4,9 ± 3,8 Tage beträgt7. Umfassende Kenntnisse der Milzanatomie und akribische chirurgische Fähigkeiten haben eine breite klinische Anwendung der LPS behindert.
Um das Risiko einer intraoperativen Blutung zu verringern und die Lernkurve zu beschleunigen, versuchen wir, LPS mit vollständigem Blutflussverschluss durchzuführen. In dieser Studie stellen wir eine 72-jährige Patientin mit einem massiven Milzgefäßtumor vor, der sich im oberen Mittelpol der Milz und in der Nähe des Milzhilums befindet. Diese neuartige Technik zeichnet sich durch eine effektive Blutungskontrolle aus und gewährleistet Sicherheit, Wirksamkeit und ein hohes Maß an Reproduzierbarkeit.
Protokoll
Diese Studie folgt den Richtlinien der Ethikkommission des Shunde Hospital der Southern Medical University. Für die Daten und das Video wurde die Einverständniserklärung des Patienten vor der Operation eingeholt.
1. Auswahl des Patienten
- Wenden Sie diese chirurgische Methode in folgenden Fällen an:
- Eingeschlossen sind Patienten mit Bauchschmerzen oder -beschwerden, gekoppelt mit radiologischen Untersuchungen, die das Vorhandensein gutartiger Läsionen bestätigen.
- Legen Sie keine spezifischen Einschränkungen für die Tumorgröße fest, sondern behalten Sie ein Restmilzvolumen von mehr als 25 % bei.
- Stellen Sie sicher, dass die Patienten normale AFP-, CEA- und CA-199-Werte aufweisen, oder bestätigen Sie die Abwesenheit von Malignität.
- Denken Sie an Fettleibigkeit, die zu einer erhöhten viszeralen Fettsättigung führt, die sich möglicherweise auf die intraoperative Anatomie auswirkt, sie aber nicht als absolute Einschränkung ansieht.
- Schließen Sie Patienten unter den folgenden Bedingungen von dieser Operation aus:
- Ausschließen, wenn bei dem Patienten ein hoher Verdacht auf Milzmetastasen von bösartigen Tumoren besteht.
- Patienten mit Splenomegalie, die auf hämatologische Erkrankungen oder Lymphome zurückzuführen sind, sind auszuschließen.
- Patienten mit Splenomegalie als Folge einer Leberzirrhose sind auszuschließen.
- Patienten mit lebensbedrohlichem traumatischem Milzriss ausschließen.
- Schließen Sie Patienten aus, die einen schlechten allgemeinen Gesundheitszustand haben und einer Operation nicht standhalten können.
2. Operationstechnik
- Richten Sie sich für den Vorgang ein.
- Positionieren Sie den Patienten unter Vollnarkose in einer umgekehrten Trendelenburg-Haltung, wobei die linke Körperseite ca. 10-30° geneigt ist.
HINWEIS: Nehmen Sie während des gesamten chirurgischen Eingriffs bei Bedarf Anpassungen in der Position vor. - Positionieren Sie den ersten Chirurgen und die Assistentin mit dem Laparoskop auf der rechten Seite des Patienten und die erste Assistentin auf der linken Seite des Patienten.
- Etablieren und erhalten Sie ein Pneumoperitoneum bei 12-14 mmHg.
- Installieren Sie vier Ports an der Bauchdecke mit Hilfe der laparoskopischen Visualisierung, wie in Abbildung 1 dargestellt.
- Positionieren Sie den Patienten unter Vollnarkose in einer umgekehrten Trendelenburg-Haltung, wobei die linke Körperseite ca. 10-30° geneigt ist.
- Untersuchen Sie die Bauchhöhle unter Laparoskopie, um das Fehlen von Malignomen zu bestätigen.
- Führen Sie einen vorübergehenden Verschluss der Milzarterie durch.
- Verwenden Sie ein Gefäßversiegelungssystem, um das Magenband entlang der größeren Krümmung des Magens zu präparieren und in den kleinen Sack einzudringen.
- Fassen Sie den Magen und schieben Sie ihn nach oben rechts, um das Operationsfeld besser ausdrücken zu können.
- Präparieren Sie den Hauptstamm der Milzarterie am oberen Rand der Bauchspeicheldrüse sorgfältig und verschließen Sie ihn vorübergehend mit einer Bulldoggenklammer.
HINWEIS: Nach dem Verschluss des Blutflusses weist die Milz eine Volumenabnahme und eine weichere Textur auf, die ausreichend Operationsraum bietet.
- Präparieren Sie die perisplenischen Bänder, einschließlich der Milnokol-, Splenoren- und Splenophren-Bänder.
HINWEIS: Bei der Trennung des Pankreasschwanzes von der Milz ist Vorsicht geboten, insbesondere bei Splenomegalie oder massiven Milzläsionen, um unkontrollierte Blutungen und das Auftreten einer postoperativen Pankreasfistel (POPF) zu vermeiden. - Führen Sie einen vorübergehenden Verschluss des Milzhilums durch.
- Legen Sie den Milzhilum frei, indem Sie die Ansätze um ihn herum mit einem Ultraschallskalpell resezieren, und führen Sie dann einen vorübergehenden Verschluss des Milzhilums mit einem Bulldoggenclip durch.
HINWEIS: In Fällen mit Variationen der Milzblutgefäße führt der bloße Verschluss der Milzarterie möglicherweise nicht zu den gewünschten milzischämischen Veränderungen. - Führen Sie nach diesem Schritt eine gründliche Neubewertung der Farbe, Größe und Textur der Milz durch.
- Legen Sie den Milzhilum frei, indem Sie die Ansätze um ihn herum mit einem Ultraschallskalpell resezieren, und führen Sie dann einen vorübergehenden Verschluss des Milzhilums mit einem Bulldoggenclip durch.
- Führen Sie intraoperativen Ultraschall zur Identifizierung der Läsionsgrenze durch.
- Verwenden Sie intraoperativen Ultraschall, um die Grenze der Läsion während der Operation zu identifizieren.
- Wenden Sie Elektrokauter an, um die Demarkationslinie mindestens 1 cm von der Läsionsgrenze entfernt zu markieren.
- Führen Sie eine Milzparenchymdissektion durch.
- Führen Sie ein bipolares Radiofrequenzgerät in das Milzparenchym entlang der Demarkationslinie für Koagulation und Ablation ein und stellen Sie die Hochfrequenzenergie auf 80 W ein.
- Verwenden Sie ein Ultraschallskalpell, um das Milzparenchym in der nekrotischen Gerinnungszone zu präparieren.
- Klemmen Sie dicke Kanäle mit Hem-o-lok-Gefäßclips sicher ein und schneiden Sie sie dann vorsichtig, um eine sichere Resektion der oberen Milz zu gewährleisten, die die Läsion enthält.
HINWEIS: Gefäße, die den entfernten Teil der Milz versorgen, müssen sorgfältig ligiert und durchtrennt werden
- Entnehmen Sie die Probe.
- Lassen Sie die Bulldog-Klemme los, stellen Sie sicher, dass keine Blutungen aus der Milzschnittkante vorhanden sind, und bestätigen Sie eine ausreichende Blutversorgung der verbleibenden Milz.
- Verwenden Sie bipolare Elektrokauterisation, um die Milzschnittkante zu kauterisieren und tragen Sie resorbierbare Blutstillungsmittel darauf auf.
- Positionieren Sie einen Abflussschlauch in der Milzgrube.
- Legen Sie die Probe in einen Probenbeutel, fragmentieren Sie sie mit einer ovalen Pinzette und entnehmen Sie sie durch die vergrößerte Öffnung.
- Das Pneumoperitoneum lösen und die Stichwunden vernähen.
3. Postoperative Details
- Führen Sie eine kontinuierliche Elektrokardiographie für 24 Stunden postoperativ durch. Überwachen Sie wesentliche Anzeichen wie Herzfrequenz, Blutdruck, Atmung, Sauerstoffsättigung, zentralvenöser Druck, Pupillenreaktion und Bewusstseinszustand, um frühe postoperative Komplikationen rechtzeitig zu erkennen.
- Verabreichen Sie routinemäßig nach der Operation Antibiotika (Cefuroxim-Natrium, 1,5 g alle 12 Stunden) und Protonenpumpenhemmer.
- Entfernen Sie die Magensonde am zweiten postoperativen Tag und gönnen Sie dem Patienten eine vollständige flüssige Diät.
- Entfernen Sie den abdominalen Drainageschlauch, wenn die Drainageleistung weniger als 100 ml/24 h beträgt.
- Planen Sie 2 Monate nach der Operation einen weiteren CT-Scan des Abdomens, um den Bauchzustand zu beurteilen.
Ergebnisse
In diesem Fall wurde eine 72-jährige Patientin wegen einer massiven Milzläsion aufgenommen, die bei einer Routineuntersuchung in einem örtlichen Krankenhaus festgestellt wurde. Sie hatte eine Vorgeschichte von früheren Bauchoperationen. Ihre Krankengeschichte war unauffällig und ihr BMI war normal (20,1 kg/m2). Die abdominale kontrastmittelverstärkte CT zeigte eine massive Läsion im oberen Mittelpol der Milz mit einem Durchmesser von etwa 15 cm (Abbildung 2). Präoperative Untersuchungen ergaben keine Hinweise auf Malignität. Aufgrund der Größe der Läsion wurde nach ausführlicher Diskussion ein LPS mit vollständigem Milzblutflussverschluss versucht. Repräsentative intraoperative laparoskopische Bilder sind in Abbildung 3 dargestellt.
Die Operationszeit betrug 102 min, mit einem intraoperativen Blutverlust von 30 ml, und etwa 65 % der Milz wurden reseziert. Es traten keine intraoperativen Komplikationen auf, und es kam zu keiner Umstellung auf Laparotomie. Eine intraoperative Bluttransfusion war nicht erforderlich. Die Bauchdrainage wurde 4 Tage postoperativ entfernt und der Patient am 7. Tag nach der Operation entlassen. Es gab keine postoperativen Komplikationen, einschließlich postoperativer Pankreasfistel, intraperitonealer Infektion, Blutung, Pfortaderthrombose oder Milzinfarkt. Spezifische Einzelheiten sind in Tabelle 1 zu sehen. Die pathologische Diagnose lautete Hämangiom. Das Follow-up-CT des Abdomens nach 2 Monaten zeigte, dass die verbleibende Milz gut durchblutet war und kein Rezidiv beobachtet wurde.
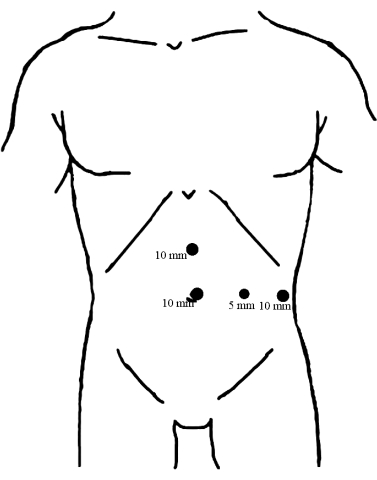
Abbildung 1: Verteilung der Trokare. Platzieren Sie einen 10 mm Trokar unter dem Nabel als Beobachtungsöffnung. Die beiden anderen 10-mm-Trokare werden eingeführt, einer in der Mitte zwischen dem Nabel und dem Processus xiphoideus und der andere auf der linken vorderen Achsellinie, parallel zum Nabel, beide dienen als Hauptoperationsöffnungen. Dann wurde der 5-mm-Trokar entlang der Mittellinie des linken Schlüsselbeins auf Höhe des Nabels als assistierter Operationsanschluss eingeführt. Bitte klicken Sie hier, um eine größere Version dieser Abbildung anzuzeigen.
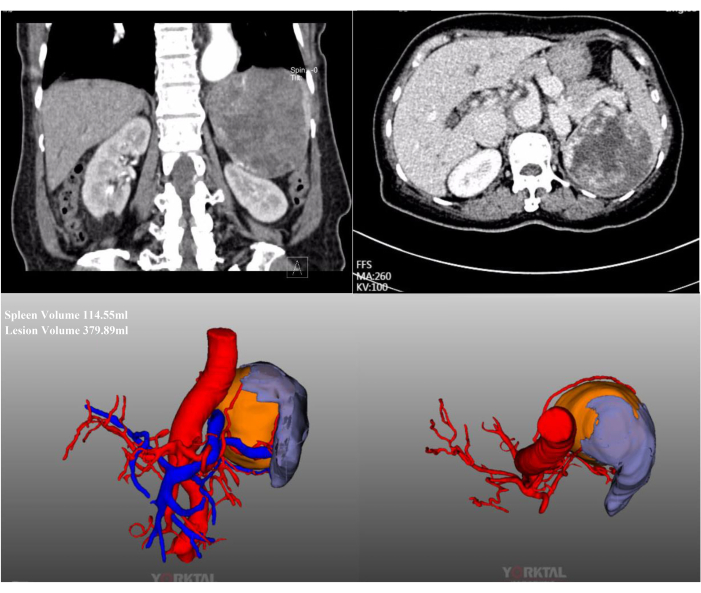
Abbildung 2: Kontrastmittelverstärkte CT- und CT-3D-Rekonstruktion. Die abdominale kontrastmittelverstärkte CT und CT-3D-Rekonstruktion zeigen eine massive Läsion, die sich im oberen Mittelpol der Milz befindet. Bitte klicken Sie hier, um eine größere Version dieser Abbildung anzuzeigen.
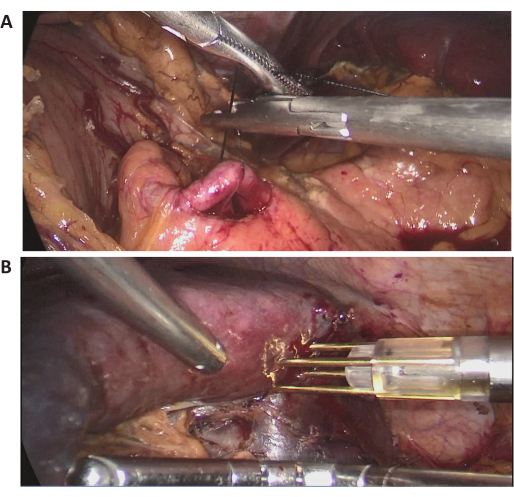
Abbildung 3: Intraoperative laparoskopische Bilder. (A,B) Repräsentative intraoperative laparoskopische Bilder des chirurgischen Eingriffs. Bitte klicken Sie hier, um eine größere Version dieser Abbildung anzuzeigen.
| Artikel | Ergebnis |
| Betriebszeit (min) | 102 |
| Intraoperativer Blutverlust (ml) | 30 |
| Umstellung auf Laparotomie | Nein |
| Intraoperative Bluttransfusion | Nein |
| Postoperativer Krankenhausaufenthalt (Tage) | 7 |
| Postoperative Komplikationen | Nein |
Tabelle 1: Operative und postoperative Details des LPS.
Diskussion
Jahrelang war die totale Splenektomie die primäre Behandlung von Milztumoren, Splenomegalie und hämatologischen Erkrankungen. Bei der umfangreichen Nachbeobachtung der Fälle haben jedoch Komplikationen nach einer totalen Splenektomie, einschließlich infektiöser Komplikationen und thromboembolischer Komplikationen, allmählich Aufmerksamkeit erregt8. Überwältigende Post-Splenektomie-Infektionen (OPSIs) sind die schwerste Komplikation nach einer Splenektomie, die durch ein schnelles Fortschreiten der Erkrankung mit einer Mortalitätsrate von etwa 50 % gekennzeichnet ist9. Dieses erhöhte Risiko für bakterielle Infektionen bei splenektomierten Patienten wird auf die Rolle von IgM-Gedächtnis-B-Zellen in der Marginalzone der Milz zurückgeführt, die für die Beseitigung verkapselter Bakterien entscheidend ist10,11. Des Weiteren sind postoperative Komplikationen wie Pfortaderthrombose, Kavalsystemthrombose und Lungenembolie zu beachten. Patienten mit Zirrhose, die sich einer Splenektomie unterziehen, haben eine höhere Inzidenz von Pfortaderthrombosen12, die möglicherweise mit einem hyperkoagulablen Zustand zusammenhängen13. PS kann therapeutische Effekte erzielen und gleichzeitig die Milzfunktion erhalten. Daher ist PS für geeignete Patienten zu einer bevorzugten Alternative geworden. Die laparoskopische Chirurgie, die Vorteile wie minimales Trauma, ästhetische Ergebnisse und kürzere postoperative Aufenthalte bietet, wurde in den letzten Jahren bei PS häufig eingesetzt.
LPS wurde erstmals 1995 von Poulin berichtet14. Bei der LPS handelt es sich um einen selektiven Gefäßverschluss bestimmter Milzsegmente, gefolgt von einer Resektion entlang der Demarkationslinie. Typischerweise teilen sich die Endäste der Milzarterie in 2-3 Äste, bevor sie in unterschiedliche Milzsegmente eintreten. Jedes Segment ist durch relativ avaskuläre Regionengetrennt 15. Die Anwendung von LPS stellt jedoch aufgrund der unkontrollierten intraoperativen Blutung eine Herausforderung dar. Renato überprüfte 344 Fälle von LPS-Operationen, die zwischen 1960 und Juli 2017 durchgeführt wurden, und zeigte, dass der durchschnittliche intraoperative Blutverlust zwischen 0 und 1200 cm³ lag. Von den Fällen erforderten 6,4 % (22/344) eine Umstellung auf Laparotomie, und in 14 Fällen wurde eine totale Splenektomie aufgrund einer intraoperativen Blutung durchgeführt16. Nach unseren Erfahrungen sind die Hauptgründe folgende: (i) Die Milz verfügt über eine reichhaltige Blutversorgung und ist aufgrund ihrer zarten Textur anfällig für Verletzungen während der Operation, was die Blutstillung zu einer Herausforderung macht. (ii) Eine unzureichende perisplenische Banddissektion erschwert die Mobilisierung der Milz und führt zu Milzparenchymrissen. (iii) Das Präparieren der Äste der Milzarterie stellt erhebliche Schwierigkeiten dar und birgt das potenzielle Risiko, benachbarte abdominale Strukturen zu beschädigen.
Zahlreiche Studien haben über Methoden zur Reduzierung intraoperativer Blutungen während LPS berichtet. Es gibt hauptsächlich drei Hauptmethoden: den Verschluss der Milzblutversorgung, den Einsatz von Hochfrequenzgeräten und die robotische Assistenz. Borie berichtete über einen vorübergehenden Verschluss der Milzarterie mit einer Schlingenklemme zur Kontrolle der intraoperativen Blutung während LPS17. In Pengs Studie18 erhielten 46 Patienten eine LPS mit vorübergehendem Verschluss der Milzarterie. Sie blockierten vorübergehend die Hauptarteria Milz mit einem Bulldog-Clip, bevor sie die entsprechenden Äste der Milzarterie präparierten. Im Gegensatz zu uns wurden in dieser Studie nur Tumoren berücksichtigt, die sich am oberen und unteren Pol der Milz befinden und eine Milzgröße von weniger als 20 cm haben. Eine präoperative Gefäßembolisation wurde auch zur Kontrolle der Blutung bei LPS19,20 versucht, was zufriedenstellende klinische Ergebnisse zeigte. Catalin et al.21 überprüften 10 Fälle von robotergestützter PS, die im Vergleich zu LPS weniger intraoperative Blutungen und kürzere postoperative Aufenthalte aufwiesen. Die hohen Kosten schränken jedoch die weite Verbreitung ein. Unser Zentrum war das erste, das das Radiofrequenzgerät Habibi4X für die Splenektomie22 einsetzte. Es entsteht ein koagulativer nekrotischer Bereich durch Radiofrequenz, der eine unblutige Splenektomie ermöglicht. Es hat sich zu einer standardisierten Methode im Zentrum mit gleichbleibender klinischer Wirksamkeit entwickelt.
Unter Berücksichtigung der Einschränkungen der oben genannten Methoden und der einzigartigen Erfahrung unseres Zentrums haben wir versucht, einen Bulldog-Clip für den vorübergehenden Verschluss der Milzarterie und des Hilums zu verwenden, wobei die LPS unter vollständiger Milzischämie durchgeführt wurde. Die Studie berichtete, dass 95 % des Hauptstamms der Milzarterie am oberen Rand der Bauchspeicheldrüse verlaufen23. Eine vorübergehende Okklusion mit einem Bulldoggenclip nach intraoperativer Lokalisation und Isolierung ist problemlos möglich. Es ist jedoch wichtig zu betonen, dass die Dissektion des Milzhilums viel laparoskopische chirurgische Erfahrung erfordert. Die Komplexität dieses Verfahrens wird von Faktoren wie einem hohen BMI, einer Läsion in der Nähe des Milzhilums, einem großen Läsionsvolumen und einer Vorgeschichte von Bauchoperationen beeinflusst. Eine präzise Operationstechnik ist erforderlich, um Verletzungen des Pankreasschwanzes und der kurzen Magengefäße zu vermeiden. Eine vollständige Blockade des Milzblutflusses kann den gewünschten Milz-ischämischen Effekt gewährleisten, insbesondere bei varianten Blutgefäßen.
Radiofrequenzgeräte zeigen eine hervorragende Leistung bei der Blutstillung24,25. Wir verwenden routinemäßig Radiofrequenzgeräte, um entlang der vorgeschnittenen Kante zur Koagulation in das Milzparenchym einzuführen und einen koagulativen nekrotischen Bereich zu bilden. Anschließend wird das Milzparenchym mit einem Ultraschallskalpell präpariert, wodurch eine blutfreie partielle Splenektomie erreicht wird. In dieser Studie führten wir eine Resektion großer Milzläsionen mit Radiofrequenzunterstützung durch. Der intraoperative Blutverlust betrug 30 ml und die Operationszeit 102 Minuten, ohne Umstellung auf offene Operation. Der Patient wurde 7 Tage nach der Operation ohne postoperative Komplikationen entlassen, was signifikant besser war als in den meisten anderen Studien16,26. Die CT-Nachsorge des Oberbauchs 2 Monate nach der Operation zeigte keine Thrombose, und die verbleibende Milz war gut durchblutet, was eine zufriedenstellende therapeutische Wirkung zeigte.
Teperman et al. weisen darauf hin, dass die sichere, warme ischämische Zeit für die menschliche Milz 1 h27 beträgt. Aufgrund umfangreicher chirurgischer Erfahrung können wir die Dissektion des Milzparenchyms innerhalb einer sicheren Zeit abschließen. Darüber hinaus zeigten postoperative CT-Untersuchungen des Abdomens durchweg keine Thrombose oder Milzinfarkt. Dies bestätigt die Sicherheit von LPS bei vollständigem Milzblutflussverschluss. Wir empfehlen jedoch, während der anfänglichen Lernkurve schwierige Fälle zu vermeiden, einschließlich solcher mit einem BMI > 25 kg/m², einer Vorgeschichte von Bauchoperationen und übergroßen oder milznahen Hilumläsionen, um eine verlängerte ischämische Zeit zu vermeiden, die die Milzfunktion beeinträchtigen kann. Die in dieser Studie beschriebene Methode ist nicht anwendbar auf Läsionen, die am Milzhilum lokalisiert sind. Die postoperative Überwachung ist ebenso wichtig für die Erkennung potenzieller unerwünschter Ereignisse.
Im Vergleich zur totalen Splenektomie bietet die PS den Vorteil, dass die physiologische Funktion der Milz erhalten bleibt, während gleichzeitig eine therapeutische Wirksamkeit erreicht und die Langzeitkomplikationsraten reduziert werden2. Es wird allgemein empfohlen, dass das verbleibende Milzvolumen 25 % überschreiten sollte, um die Milzfunktion effektiv zu erhalten. Um das verbleibende Milzvolumen zu beurteilen, verwenden wir die präoperative CT-3D-Rekonstruktionstechnologie. In Fällen mit massiven Milzläsionen stellt der konventionelle Ansatz der Identifizierung und des Verschlusses entsprechender Milzarterienäste eine Herausforderung für den Erhalt eines ausreichenden Milzparenchyms dar. In dieser Studie haben wir durch die Kombination von präoperativer CT-3D-Rekonstruktion und intraoperativer Ultraschalluntersuchung den Ansatz für LPS optimiert, um den Erhalt von normalem Milzgewebe zu maximieren. Etwa 65% der Milz wurden reseziert, wodurch sowohl die therapeutischen Ziele als auch die Aufrechterhaltung der Milzfunktion erreicht werden können.
Um die Sicherheit dieser Methode zu gewährleisten, empfehlen wir die Durchführung präoperativer CT-Scans des Abdomens, um die Beziehung zwischen der Läsion, den Milzgefäßen und wichtigen abdominalen Strukturen sowie das Vorhandensein von varianten Blutgefäßen zu klären. Wenn möglich, kann die CT-3D-Rekonstruktion die präoperative Beurteilung weiter verbessern. Es ist wichtig zu beachten, dass diese Methode für Patienten mit einem auf eine Seite der Milz beschränkten Trauma geeignet ist, und wir raten davon ab, diese Methode bei lebensbedrohlichen traumatischen Milzrupturen oder bei Patienten mit hämatologischen Störungen anzuwenden. Ersteres kann das Risiko einer unnötigen Milzkonservierung darstellen, die zum Tod führt. Bei Patienten, die sich aufgrund hämatologischer Erkrankungen einer PS unterziehen, hat die Langzeitnachbeobachtung ein hohes Risiko für ein Rezidiv und eine anschließende Umwandlung in eine totale Splenektomiegezeigt 2. Die ideale Indikation für diese Methode sind gutartige Läsionen der Milz. Bei dieser Methode müssen keine Milzäste dissektioniert werden, wodurch die Lernkurve für LPS etwas vereinfacht wird. Bei der Auswahl der Patientinnen und Patienten in der ersten Lernphase ist jedoch Vorsicht geboten.
Zusammenfassend lässt sich sagen, dass LPS unter totalem Milzblutflussverschluss eine sichere, praktikable und reproduzierbare Methode ist, die zufriedenstellende Ergebnisse liefert. Es bedarf jedoch noch weiterer umfangreicher Forschung, um die Sicherheit und Wirksamkeit umfassend zu bewerten.
Offenlegungen
Nichts
Danksagungen
Nichts
Materialien
| Name | Company | Catalog Number | Comments |
| Absorbable hemostat | Ethicon, LLC | W1913T | |
| Disposable trocar | Kangji Medical | 101Y.307,101Y.311 | |
| Endo bag | Medtronic | https://www.medtronic.com/covidien/en-us/search.html#q=endo%20bag | specimen bag |
| Jaw sealer/divider | Covidien Medical | LF1737 | |
| Laparoscopic radiofrequency device | AngioDynamics, Inc | Rita 700-103659 | |
| Laparoscopic system | Olympus | WM-NP2 L-RECORDOR-01 | |
| LigaSure | Medtronic | https://www.medtronic.com/covidien/en-us/products/vessel-sealing/ligasure-technology.html | vessel sealing system |
| Ligation clips (Hem-o-lok) | Teleflex Medical | 544240,544230,544220 | |
| Ultrasonic scalpel | ETHICON Medical | HAR36 |
Referenzen
- Lewis, S. M., Williams, A., Eisenbarth, S. C. Structure and function of the immune system in the spleen. Sci Immunol. 4 (33), eaau6085 (2019).
- Kristinsson, S. Y., Gridley, G., Hoover, R. N., Check, D., Landgren, O. Long-term risks after splenectomy among 8,149 cancer-free American veterans: a cohort study with up to 27 years follow-up. Haematologica. 99 (2), 392-398 (2014).
- Guizzetti, L. Total versus partial splenectomy in pediatric hereditary spherocytosis: A systematic review and meta-analysis. Pediatr Blood Cancer. 63 (10), 1713-1722 (2016).
- Bronte, V., Pittet, M. J. The spleen in local and systemic regulation of immunity. Immunity. 39 (5), 806-818 (2013).
- Christo, M. C. Partial regulated splenectomies. Preliminary note on the first 3 cases operated on. Hospital (Rio J). 56, 645-650 (1959).
- Redmond, H. P., Redmond, J. M., Rooney, B. P., Duignan, J. P., Bouchier-Hayes, D. J. Surgical anatomy of the human spleen. Br J Surg. 76 (2), 198-201 (2005).
- Romboli, A., et al. Laparoscopic partial splenectomy: A critical appraisal of an emerging technique. A review of the first 457 published cases. J Laparoendosc Adv Surg Tech A. 31 (10), 1130-1142 (2021).
- Buzelé, R., Barbier, L., Sauvanet, A., Fantin, B. Medical complications following splenectomy. J Visc Surg. 153 (4), 277-286 (2016).
- Bisharat, N., Omari, H., Lavi, I., Raz, R. Risk of infection and death among post-splenectomy patients. J Infect. 43 (3), 182-186 (2001).
- Kruetzmann, S., et al. Human immunoglobulin M memory B cells controlling Streptococcus pneumoniae infections are generated in the spleen. J Exp Med. 197 (7), 939-945 (2003).
- Leone, G., Pizzigallo, E. Bacterial infections following splenectomy for malignant and nonmalignant hematologic diseases. Mediterr J Hematol Infect Dis. 7 (1), e2015057 (2015).
- Romano, F., et al. Thrombosis of the splenoportal axis after splenectomy. Langenbecks Arch Surg. 391 (5), 483-488 (2006).
- Watters, J. M., et al. Splenectomy leads to a persistent hypercoagulable state after trauma. Am J Surg. 199 (5), 646-651 (2010).
- Poulin, E. C., Thibault, C., DesCôteaux, J. G., Côté, G. Partial laparoscopic splenectomy for trauma: technique and case report. Surg Laparosc Endosc. 5 (4), 306-310 (1995).
- Ignjatovic, D., Stimec, B., Zivanovic, V. The basis for splenic segmental dearterialization: a post-mortem study. Surg Radiol Anat. 27 (1), 15-18 (2005).
- Costi, R., et al. Partial splenectomy: Who, when and how. A systematic review of the 2130 published cases. J Pediatr Surg. 54 (8), 1527-1538 (2019).
- Borie, F. Laparoscopic partial splenectomy: Surgical technique. J Visc Surg. 153 (5), 371-376 (2016).
- Ouyang, G., et al. Laparoscopic partial splenectomy with temporary occlusion of the trunk of the splenic artery in fifty-one cases: experience at a single center. Surg Endosc. 35 (1), 367-373 (2021).
- Mignon, F., et al. Preoperative selective embolization allowing a partial splenectomy for splenic hamartoma. Ann Chir. 128 (2), 112-116 (2003).
- Zheng, L., et al. Treatment of hemangioma of the spleen by preoperative partial splenic embolization plus laparoscopic partial splenectomy: A case report. Medicine (Baltimore). 97 (17), e0498 (2018).
- Vasilescu, C., Stanciulea, O., Tudor, S. Laparoscopic versus robotic subtotal splenectomy in hereditary spherocytosis. Potential advantages and limits of an expensive approach. Surg Endosc. 26 (10), 2802-2809 (2012).
- Wang, W. -. D., et al. Partial splenectomy using a laparoscopic bipolar radiofrequency device: a case report. World J Gastroenterol. 21 (11), 3420-3424 (2015).
- Liu, D. L., et al. Anatomy of vasculature of 850 spleen specimens and its application in partial splenectomy. Surgery. 119 (1), 27-33 (1996).
- Habib, N. A. How we do a bloodless partial splenectomy. Am J Surg. 186 (2), 164-166 (2003).
- Gumbs, A. A., Bouhanna, P., Bar-Zakai, B., Briennon, X., Gayet, B. Laparoscopic partial splenectomy using radiofrequency ablation. J Laparoendosc Adv Surg Tech A. 18 (4), 611-613 (2008).
- Liu, G., Fan, Y. Feasibility and safety of laparoscopic partial splenectomy: A systematic review. World J Surg. 43 (6), 1505-1518 (2019).
- Teperman, S. H., et al. Bloodless splenic surgery: The safe warm-ischemic time. J Pediatr Surg. 29 (1), 88-92 (1994).
Nachdrucke und Genehmigungen
Genehmigung beantragen, um den Text oder die Abbildungen dieses JoVE-Artikels zu verwenden
Genehmigung beantragenThis article has been published
Video Coming Soon
Copyright © 2025 MyJoVE Corporation. Alle Rechte vorbehalten