Method Article
Linfadenectomía inguinal laparoscópica modificada con abordaje subcutáneo abdominal
* Estos autores han contribuido por igual
En este artículo
Resumen
La eficacia de la disección laparoscópica de los ganglios linfáticos inguinales es comparable a la de la cirugía abierta. También disminuye significativamente la incidencia de complicaciones. En este estudio, se utilizó un método laparoscópico modificado para la disección de los ganglios linfáticos inguinales mediante el abordaje subcutáneo abdominal para el tratamiento del cáncer de pene.
Resumen
Las metástasis en los ganglios linfáticos inguinales tienen un impacto significativo en el pronóstico de los pacientes con cáncer de pene. Por lo tanto, la disección oportuna de los ganglios linfáticos inguinales es esencial para el tratamiento integral del cáncer de pene. En comparación con la linfadenectomía inguinal abierta tradicional, la linfadenectomía inguinal laparoscópica ofrece un control tumoral similar con menos complicaciones. Las técnicas actuales para el abordaje quirúrgico laparoscópico incluyen la secuencia de aclaramiento linfoide y la preservación de la vena safena mayor. En este estudio, se empleó un abordaje anterógrado subcutáneo transabdominal para mejorar la disección laparoscópica de los ganglios linfáticos inguinales y conservar la vena safena mayor, lo que resultó en resultados favorables. Además, solo 2 de los 21 pacientes experimentaron infecciones de la herida y solo 1 presentó fuga linfática del orificio de drenaje. Estos hallazgos indican que el uso de un innovador abordaje retrógrado transperitoneal subcutáneo es seguro para la disección endoscópica del plexo ilíaco común abdominal con menos complicaciones en pacientes con cáncer de pene en comparación con la cirugía abierta tradicional. En particular, la tasa de supervivencia postoperatoria de los pacientes con cáncer de pene está significativamente influenciada por la presencia o ausencia de metástasis en los ganglios linfáticos inguinales y la extensión de la metástasis. La disección oportuna de los ganglios linfáticos inguinales es esencial, ya que tiene un impacto significativo en el tratamiento del cáncer de pene. Además, la linfadenectomía inguinal laparoscópica ofrece un control tumoral comparable a la cirugía abierta con complicaciones significativamente reducidas. En particular, los enfoques estandarizados para la cirugía laparoscópica, los procedimientos de limpieza y la preservación de la vena safena son cruciales para la disección de los ganglios linfáticos inguinales. La técnica de linfadenectomía inguinal laparoscópica puede mejorarse mediante el abordaje anterógrado subcutáneo abdominal. Este artículo proporciona una descripción completa de los procedimientos y las mejoras técnicas asociadas con la linfadenectomía inguinal laparoscópica modificada mediante el abordaje subcutáneo abdominal.
Introducción
El cáncer de pene es un tumor maligno relativamente poco frecuente del sistema genitourinario, y el carcinoma de células escamosas representa alrededor del 95% de los casos. El cáncer de pene se disemina principalmente a través del sistema linfático, siendo el sitio inicial de diseminación los ganglios linfáticos inguinales1. Los ganglios linfáticos inguinales superficiales y profundos son los principales sitios regionales para la propagación del cáncer de pene, seguidos de los ganglios linfáticos pélvicos, que incluyen los ganglios linfáticos ilíacos externos e internos, con metástasis raras. Además del grado y estadio del tumor primario, la presencia y el alcance de la metástasis en los ganglios linfáticos inguinales afectan el pronóstico del cáncer de pene2. Por lo tanto, la disección oportuna de los ganglios linfáticos radicales es esencial para mejorar las tasas de supervivencia.
La disección oportuna de los ganglios linfáticos inguinales puede mejorar la tasa de supervivencia a 5 años de los pacientes con cáncer de pene del 30%-40% al 80%-90% después de la metástasis. Las pautas de tratamiento actuales para el cáncer de pene recomiendan la linfadenectomía inguinal, la extirpación de los ganglios linfáticos inguinales palpables o la extirpación de los ganglios linfáticos inguinales inalcanzables. A pesar de que la disección abierta de los ganglios linfáticos inguinales es efectiva, se asocia significativamente con una alta tasa de infección postoperatoria de la incisión, retraso en la cicatrización, necrosis de la piel, linfedema, edema de las extremidades inferiores y otras complicaciones 3,4. Además, no está claro si la disección profiláctica oportuna de los ganglios linfáticos inguinales es beneficiosa debido a las muchas complicaciones causadas por la disección de los ganglios linfáticos inguinales5.
Un estudio previo ha informado que se debe considerar la disección profiláctica de los ganglios linfáticos inguinales en pacientes con ganglios linfáticos impalpables, ya que el 25% de ellos pueden albergar enfermedad micrometastásica. Se requiere una estadificación ganglionar invasiva para los pacientes con enfermedad clínicamente negativa para ganglios linfáticos (cN0). La estadificación invasiva de los ganglios linfáticos se puede realizar mediante biopsia dinámica de ganglio centinela o linfadenectomía inguinal modificada para los tumores pT1 y T2-T4 de riesgo intermedio6.
Las técnicas laparoscópicas mínimamente invasivas han sido ampliamente utilizadas en los últimos años para la disección de ganglios linfáticos inguinales, resultando en un control tumoral comparable ala cirugía abierta 7 y una reducción significativa de las complicaciones 8,9,10. En particular, los abordajes estandarizados para la cirugía laparoscópica, los procedimientos de limpieza y la preservación de la vena safena mayor son cruciales para la disección de los ganglios linfáticos inguinales 11,12,13.
El abordaje anterógrado subcutáneo transabdominal puede mejorar la disección laparoscópica de los ganglios linfáticos inguinales y preservar la vena safena. Este manuscrito proporciona una explicación detallada del procedimiento y los avances técnicos asociados con el abordaje subcutáneo transabdominal laparoscópico modificado para la disección de ganglios linfáticos inguinales anterógrados. El objetivo es presentar un abordaje quirúrgico mejorado para reducir la incidencia de complicaciones postoperatorias como necrosis cutánea, retraso en la cicatrización de heridas, linfedema y edema de miembros inferiores.
Protocolo
Este estudio fue aprobado por la Junta de Revisión Institucional del Hospital Popular Provincial de Hainan, y todos los participantes dieron su consentimiento informado por escrito.
1. Evaluación del paciente
- Inscriba pacientes para el estudio que hayan recibido disección de ganglios linfáticos inguinales por cáncer de pene entre 1994 y 2022 utilizando los siguientes criterios. Se incluyeron 21 pacientes, cuyos datos clinicopatológicos y demográficos se muestran en la Tabla 1. Asegúrese de que las cirugías sean realizadas por el mismo equipo quirúrgico a través de la laparoscopia.
- Utilice los siguientes criterios de inclusión:(1) Diagnóstico patológico confirmado de cáncer de pene; (2) Presencia de lesión local de alto riesgo con ganglios linfáticos activos palpables en el área de la ingle o sin ganglios linfáticos palpables en el área de la ingle, pero biopsia dinámica positiva de ganglio linfático centinela; (3) Lesión local de riesgo medio o bajo con ganglios linfáticos activos palpables en el área de la ingle. La metástasis de los ganglios linfáticos se confirma mediante escisión de los ganglios linfáticos inguinales o biopsia por aspiración con aguja fina.
- Utilizar los siguientes criterios de exclusión: (1) Comorbilidad de trastornos cardiovasculares o de la coagulación con contraindicaciones para la cirugía; (2) Infección por úlcera en los ganglios linfáticos inguinales; (3) Radioterapia local preoperatoria en la zona de la ingle; (4) Metástasis a distancia; (5) Evaluación ecográfica preoperatoria de los vasos sanguíneos de las extremidades inferiores que revelan enfermedades venosas profundas como trombosis o insuficiencia de la válvula venosa; (6) Ganglios linfáticos inguinales fijos.
- Realizar una biopsia o resección antes de la cirugía para confirmar la presencia de cáncer de pene en todos los pacientes inscritos. Utilice la actualización de 2023 de la Guía colaborativa de la EAU (Asociación Europea de Urología)-Sociedad Americana de Oncología Clínica sobre la clasificación del cáncer de pene para clasificar al paciente6.
- En el presente estudio, 1 de los 21 pacientes se clasificó en estadio I, 4 casos en estadio IIA, 2 casos en estadio IIB, 4 casos en estadio IIIB, 2 casos en estadio IIIA y 8 casos en estadio IV. Entre ellos, 1 paciente tenía diabetes y 1 paciente tenía hipertensión e infarto cerebral previo.
- Realizar exámenes físicos y del sistema urinario, electrocardiograma (ECG), radiografía de tórax y pruebas de laboratorio. Considere las enfermedades irresecables, que incluyen metástasis más allá de los ganglios linfáticos pélvicos, y los pacientes con enfermedades sistémicas graves, como disfunción de la coagulación y enfermedad cardíaca grave que no pueden tolerar la cirugía, como contraindicaciones.
2. Posicionamiento, colocación de puertos de trócares y marcado de límites anatómicos
- Posicionamiento
- Antes de la cirugía, coloque un catéter de doble luz en la uretra. Administrar anestesia general y colocar al paciente en decúbito supino con la cabeza baja y las caderas elevadas en un ángulo de 10°-20°. Flexiona la rodilla hacia los lados y abduce las caderas.
- Colocación de la porta del trócar
- Después de la desinfección del sitio quirúrgico y la colocación de una toalla estéril, realice una incisión longitudinal 1 cm por debajo del ombligo con un bisturí para cortar la piel y los tejidos subcutáneos, incluida la fascia de Camper, la fascia de Scarpa, confirmando la vaina del recto anterior.
- Cree un túnel largo a lo largo de la superficie de la aponeurosis del oblicuo externo hacia el ligamento inguinal con el dedo índice. Utilice un globo diseñado a medida con el fin de dilatar y crear espacio subcutáneo. Mantenga un puerto de metal de 12 mm en esta incisión para que sirva como orificio para la lente.
- Proceder a la disección de los ganglios linfáticos inguinales derechos con un bisturí ultrasónico e insuflar el espacio del neumoperitoneo subcutáneo con CO2 a 12-15 mmHg para distender el espacio rápidamente. Coloque un puerto de 5 mm en el punto medio de la línea púbica del ombligo y un puerto de 10 mm en el punto medio entre el ombligo y la espina ilíaca derecha anterosuperior.
- Coloque un puerto de 5 mm en el punto medio de la espina ilíaca anterosuperior izquierda del ombligo. Establezca y mantenga cuatro orificios de perforación en ambos lados. Repita los pasos 2.2.3 y limpie los ganglios linfáticos de la región inguinal izquierda (Figura 1A,B).
- Delinear los límites anatómicos para la disección de los ganglios linfáticos inguinales, seguir las siguientes pautas: colocar el límite superior 1 cm por encima del ligamento inguinal, alinear el límite interno con el margen lateral del músculo aductor largo, correspondiente al límite externo al margen medial del músculo sartorio, y ubicar el límite inferior en el vértice del triángulo femoral. Marque el área de aclaramiento inguinal bilateral (Figura 1C).
3. Procedimientos quirúrgicos
- Identificar el ligamento inguinal: Localizar y diseccionar el ligamento inguinal hacia abajo, separándolo entre la superficie aponeurótica del oblicuo externo y la fascia de Scarpa. Localizar la posición del ligamento inguinal aplicando presión con la ayuda de un asistente, disociar completamente y exponer el ligamento inguinal (Figura 2A).
- Búsqueda de la raíz de la vena safena: Con la ayuda del asistente, tire del cordón espermático, siga el camino a lo largo de la superficie del ligamento inguinal y posteriormente suéltelo hacia abajo para localizar, confirmar y liberar la raíz de la vena safena mayor, donde se une a la vena femoral (Figura 2B).
- Establecer y expandir la fosa medial y lateral: Establecer y expandir el rango en los lados interno y externo a lo largo de la raíz de la vena safena mayor adhiriéndose estrechamente a la fascia lata del muslo. El asistente debe presionar las marcas originales y asegurarse de que el rango de despeje en los lados interior y exterior sea lo suficientemente grande (Figura 2 C,D).
- Diseccionar los ganglios linfáticos profundos: Proceda a lo largo de la raíz de la vena safena para confirmar la ubicación del vaso femoral. Cortar la vaina anterior del vaso sanguíneo femoral, liberar la raíz de la vena safena mayor, la vena femoral, el conducto femoral y la superficie de la arteria femoral. Limpie el lado medial de la vena femoral y los ganglios linfáticos dentro del canal femoral (ganglios linfáticos de Cloquet) y recoja los ganglios linfáticos del grupo profundo aclarados para un examen patológico rápido. Si es positivo, limpie los ganglios linfáticos pélvicos (Figura 2 E,F).
- Diseccionar los ganglios linfáticos superficiales y preservar el tronco principal de la gran vena safena:
Libera la gran veta safena de su raíz y libera completamente toda su longitud, incluidos sus cinco afluentes.- Comenzando desde la raíz de la gran veta safena, desplácese hacia abajo y libere toda la gran veta safena y sus cinco afluentes. En primer lugar, libere y corte la vena circunfleja ilíaca superficial y la vena pudenda interna. Limpie los ganglios linfáticos superficiales en el espacio fascial Camper de la piel, identifique, libere y lige la vena epigástrica superficial, la vena safena en el lado medial del muslo y la vena safena en el lado lateral del muslo, preservando el tronco principal de la vena safena mayor.
- Identificar, liberar y ligar las venas superficiales de la pared abdominal, el muslo medial y el muslo lateral preservando el tronco principal de la vena safena mayor.
- En el caso de vasos linfáticos grandes, posponga la cauterización para minimizar la fuga linfática postoperatoria. Divida el grupo superficial de ganglios linfáticos limpios en dos secciones, utilizando la vena safena mayor como límite, y extraiga cada sección en bolsas de muestras separadas (Figura 2G-I).
- Tratamiento postoperatorio: Tratar la herida para lograr una hemostasia completa y colocar una bola de drenaje de presión negativa en el punto más bajo de la incisión para facilitar la succión de líquido a través de presión negativa. Aplique la presión y los apósitos adecuados en la zona inguinal. Administrar medicamentos para prevenir infecciones y aliviar el dolor durante la estadía del paciente en el hospital.
Resultados
La edad media de los pacientes incluidos fue de 55 años (rango: 31-79 años). El catéter urinario se retiró entre el7º y8º día después de la cirugía. La estancia hospitalaria media tras la cirugía fue de 14 días. Después de la operación, 3 pacientes presentaron necrosis de heridas genitales externas y 4 pacientes presentaron fuga linfática. La fuga linfática se resolvió con éxito mediante el drenaje continuo, lo que resultó en una estancia media prolongada. Todos los participantes se sometieron a una disección laparoscópica de los ganglios linfáticos de la ingle. Los detalles quirúrgicos específicos y los resultados se presentan en la Tabla 2. La duración media de las cirugías laparoscópicas unilaterales y bilaterales fue de 146 min (90-180 min) y 182 min (115-220 min), respectivamente. Las cirugías unilaterales y bilaterales resultaron en una pérdida promedio de sangre de 10 mL (5.0-20 mL) y 22 mL (5.0-100 mL), respectivamente.
En este análisis estadístico, debido al número limitado de casos, algunos pacientes con fugas linfáticas combinadas e infecciones de la incisión también se incluyeron en la cohorte del estudio, lo que llevó a un desequilibrio en la estancia hospitalaria promedio. Por ejemplo, en la Tabla 2, entre los pacientes que se sometieron a disección bilateral de ganglios linfáticos, la estancia hospitalaria más corta fue de 6 días, mientras que la estancia hospitalaria de los pacientes con fugas linfáticas postoperatorias e infecciones de la incisión fue de 18 días, 17 días y 22 días, respectivamente. Esto prolongó la estancia hospitalaria media y provocó un desequilibrio en los datos.
Se extirparon un promedio de 12 (2-39) ganglios durante la disección de ganglios linfáticos (Figura 3C). El análisis histológico verificó la presencia de ganglios linfáticos inguinales positivos en 7 pacientes. De los 21 casos, 14 se clasificaron como carcinomas de células escamosas bien diferenciados (Figura 3A,B), 3 como moderadamente diferenciados (Figura 3D), 1 como carcinoma verrugoso y 1 como carcinoma de células escamosas queratinizantes.
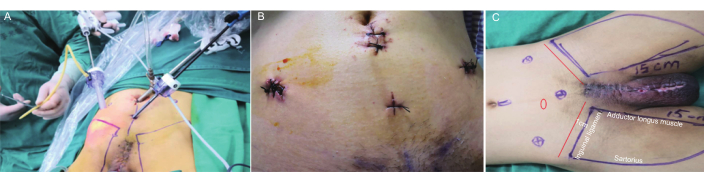
Figura 1: Colocación del trócar y marcación de límites anatómicos. (A) Colocación del trócar intraoperatorio. (B) Colocación postoperatoria de trocar. C) Marcación de límites anatómicos. Límite superior hasta 1 cm por encima del ligamento inguinal, límite interno hasta el margen lateral del músculo aductor largo, límite externo hasta el margen medial del sartorio y límite inferior hasta el vértice del triángulo femoral. Haga clic aquí para ver una versión más grande de esta figura.
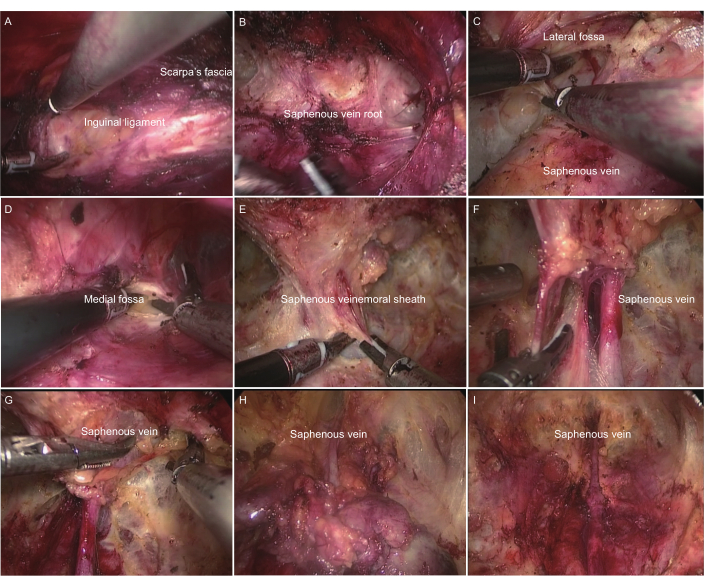
Figura 2: Procedimiento de disección de ganglios linfáticos inguinales transabdominales modificados. (A) Identificación del ligamento inguinal. (B) Identificación de la raíz de la vena safena. (C) Establecimiento y expansión de la fosa lateral. (D) Establecimiento y expansión de la fosa medial. E) Corte de la vaina femoral. (F) Disección de ganglios linfáticos profundos: vena safena y vena de la arteria femoral. (G) Disección de ganglios linfáticos superficiales: la raíz de la vena safena. (H) Disección de ganglios linfáticos superficiales: el extremo distal de la vena safena. (I) Aspecto general después de la disección de ganglios linfáticos inguinales. Haga clic aquí para ver una versión más grande de esta figura.
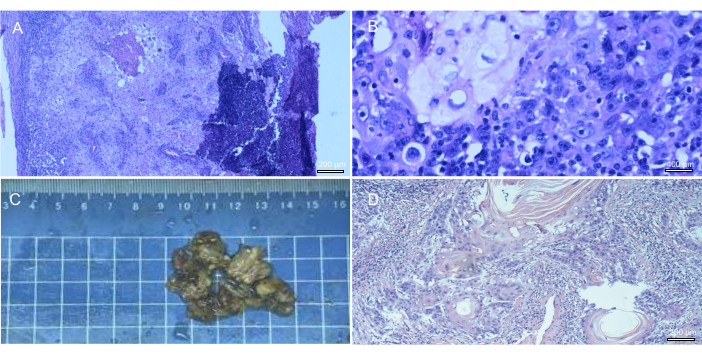
Figura 3: Ganglios linfáticos inguinales extirpados durante la cirugía, con posterior clasificación patológica. (A-B) Carcinoma metastásico de células escamosas bien diferenciado en el ganglio linfático inguinal derecho. (C) Ganglio linfático inguinal izquierdo extirpado durante la cirugía. (D) Carcinoma de células escamosas metastásico de moderada a bien diferenciado en el ganglio linfático inguinal izquierdo. Haga clic aquí para ver una versión más grande de esta figura.
| Variable | Valor |
| Edad, mediana (rango), año | 55 (31,79) |
| Etapa EAU | |
| Yo | 1(4.76%) |
| IIA | 4(19.05%) |
| IIB | 2(9.52%) |
| IIIA | 3(14.29%) |
| IIIB | 6(28.57%) |
| IV | 12(57.14%) |
| Carcinoma de células escamosas | |
| Bien diferenciado | 12 (57.14%) |
| Moderadamente diferenciado | 7 (33.3%) |
| Queratinizante | 1(4.76%) |
| Complicado con la diabetes | 1(4.76%) |
| Complicado con hipertensión | 2(0.08%) |
Tabla 1: Datos demográficos y clinicopatológicos de 21 pacientes.
| Variable | Valor |
| Tiempo operatorio, mediana (rango), min | |
| Unilateral | 146(90-180) |
| Bilateral | 182(115-220) |
| Pérdida de sangre operatoria, mediana (rango), mL | |
| Unilateral | 10(5-20) |
| Bilateral | 22(5-100) |
| Recuento de nodos, mediana (rango) | |
| Inguinal | 12(2,39) |
| Pelviano | 0.00 |
| Pacientes con ganglio positivo | 7(33.3%) |
| Duración del drenaje, mediana (rango) día | |
| Unilateral | 28(7.0,50) |
| Bilateral | 33(7.0,60) |
| Duración de la estancia, mediana (rango), día | |
| Unilateral | 19(8.0,30) |
| Bilateral | 29(13,45) |
| Complicaciones | 3(14.29%) |
| Infección de la herida | 2(9.52%) |
| Linforrea | 1(476%) |
Tabla 2: Datos operatorios y anatomopatológicos de 21 pacientes.
Discusión
El desarrollo y la mejora continuos de la disección de ganglios linfáticos han mejorado el tratamiento del cáncer de pene. En este estudio, se modificó el abordaje quirúrgico para lograr la secuencia de disección ganglionar superficial y profunda y la preservación de la vena safena mayor, lo que arrojó resultados positivos.
Selección del abordaje quirúrgico
La mejor elección entre el abordaje subcutáneo a través del triángulo femoral de las extremidades inferiores y el abordaje abdominal subcutáneo para la linfadenectomía inguinal laparoscópica es controvertida. Aunque el abordaje subcutáneo es técnicamente más sencillo, se asocia con un mayor traumatismo y es menos conveniente para la disección profunda de ganglios linfáticos. El abordaje subcutáneo abdominal ha sido ampliamente aceptado en los últimos años debido a los avances en las técnicas quirúrgicas. Los estudios clínicos han indicado que este método se asocia con una reducción de las incisiones y un menor riesgo de complicaciones postoperatorias, como el linfedema de las extremidades inferiores. Además, el abordaje subcutáneo permite una disección más completa de los ganglios linfáticos pélvicos11.
Los investigadores realizaron una disección anterógrada de los ganglios linfáticos inguinales utilizando el abordaje subcutáneo abdominal en 2011. Los puntos de punción fueron identificados como el margen inferior del ombligo, el punto medio entre el ombligo y la sínfisis púbica, y el lado medial de la espina ilíaca anterosuperior14. Yuan et al.11 también evaluaron la eficacia terapéutica y las complicaciones postoperatorias de la disección laparoscópica de ganglios linfáticos inguinales.
Mejora de la secuencia de disección de ganglios linfáticos en grupos superficiales y profundos y técnica de preservación del tronco de la vena safena
Para la identificación de puntos de referencia anatómicos, el cirujano debe estar bien familiarizado con la vaina del recto anterior, la aponeurosis oblicua externa, la fascia lata, el ligamento inguinal y el origen de la vena safena mayor. Estos puntos de referencia proporcionan una guía anatómica clara durante el procedimiento y también mejoran significativamente la eficiencia y la seguridad de la operación. En particular, la identificación de la vena safena mayor es crucial para la disección de los ganglios linfáticos profundos y superficiales. La disección de ganglios linfáticos puede minimizar la posibilidad de trastornos por reflujo venoso y disminuir la aparición de edema postoperatorio de las extremidades inferiores. Catalona et al. demostraron que la técnica de preservación de la vena safena en la linfadenectomía inguinal minimiza las complicaciones y reduce la incidencia de linfedema15. Además, varios estudios han demostrado que la preservación de la vena safena durante la disección de los ganglios linfáticos inguinales puede disminuir eficazmente la aparición de edema postoperatorio de las extremidades inferiores13,16.
La disección debe dirigirse primero a los ganglios linfáticos profundos, seguidos de los superficiales. Esta estrategia mejora el flujo de la cirugía, reduce el riesgo de lesión de la vena safena grande y facilita una toma de decisiones más rápida para el análisis de patología congelada intraoperatoria. Además, la preservación de la vena safena mayor y sus ramas disminuye la incidencia de edema postoperatorio de miembros inferiores y mejora la calidad de la recuperación postoperatoria.
Conclusión
Los resultados indicaron que las técnicas laparoscópicas modificadas pueden lograr de manera segura y efectiva la disección del pene y los ganglios linfáticos inguinales con tasas de complicaciones aceptables y una alta tasa de éxito. Este método es simple y adecuado para fines de enseñanza y aprendizaje. Sin embargo, este fue un estudio de un solo centro con un número limitado de casos clínicos, lo que puede conducir a resultados desequilibrados. Por lo tanto, se necesita un estudio multicéntrico a largo plazo con muestras grandes y un seguimiento prolongado para verificar estos hallazgos.
Divulgaciones
Los autores no tienen conflictos de intereses.
Agradecimientos
Ninguno
Materiales
| Name | Company | Catalog Number | Comments |
| Laparoscopic system | STORZ | 20172226846 | The system provides high-definition images. |
| Laproscopic trocar | Anhui Aofo Medical Equipment Tech Corporation | 20202020172 | Disposable laproscopic trocar. |
| Negative pressure drainage device | Futababra | 20150003 | This disposable material is suitable for negative pressure suction of patients. |
| Ultrasonic scalpel | Ethicon Endo-Surgery, LLC | V94A5C | It is used in endoscopic surgery to control bleeding and minimize thermal damage during soft tissue incision. |
Referencias
- Sharma, P., Zargar, H., Spiess, P. E. Surgical advances in inguinal lymph node dissection: optimizing treatment outcomes. Urol Clin North Am. 43 (4), 457-468 (2016).
- Leijte, J. A., Kirrander, P., Antonini, N., Windahl, T., Horenblas, S. Recurrence patterns of squamous cell carcinoma of the penis: recommendations for follow-up based on a two-centre analysis of 700 patients. Eur Urol. 54 (1), 161-168 (2008).
- Singh, A., et al. Comparing outcomes of robotic and open inguinal lymph node dissection in patients with carcinoma of the penis. J Urol. 199 (6), 1518-1525 (2018).
- Leone, A., Diorio, G. J., Pettaway, C., Master, V., Spiess, P. E. Contemporary management of patients with penile cancer and lymph node metastasis. Nat Rev Urol. 14 (6), 335-347 (2017).
- Niyogi, D., Noronha, J., Pal, M., Bakshi, G., Prakash, G. Management of clinically node-negative groin in patients with penile cancer. Indian J Urol. 36 (1), 8-15 (2020).
- Brouwer, O. R., et al. European Association of urology-American society of clinical oncology collaborative guideline on penile cancer:2023 Update. Eur Urol. 83 (6), 548-560 (2023).
- Tobias-Machado, M., et al. Can video endoscopic inguinal lymphadenectomy achieve a lower morbidity than open lymph node dissection in penile cancer patients. J Endourol. 22 (8), 1687-1691 (2008).
- Nabavizadeh, R., Master, V. Minimally invasive approaches to the inguinal nodes in cN0 patients. Curr Opin Urol. 29 (2), 165-172 (2019).
- Tobias-Machado, M., et al. Video endoscopic inguinal lymphadenectomy (VEIL): minimally invasive resection of inguinal lymph nodes. Int Braz J Urol. 32 (3), 316-321 (2006).
- Tobias-Machado, M., et al. Video endoscopic inguinal lymphadenectomy: a new minimally invasive procedure for radical management of inguinal nodes in patients with penile squamous cell carcinoma. J Urol. 177 (3), discussion 958 953-957 (2007).
- Yuan, P., et al. Comparative study of video endoscopic inguinal lymphadenectomy through a hypogastric vs leg subcutaneous approach for penile cancer. J Endourol. 32 (1), 66-72 (2018).
- Chiapparrone, G., et al. Saphenous-sparing laparoscopic inguinal lymphadenectomy. Int Braz J Urol. 44 (3), 645-646 (2018).
- Yuan, J. B., et al. Preservation of the saphenous vein during laparoendoscopic single-site inguinal lymphadenectomy: comparison with the conventional laparoscopic technique. BJU Int. 115 (4), 613-618 (2015).
- Xu, H., et al. Endoscopic inguinal lymphadenectomy with a novel abdominal approach to vulvar cancer: description of technique and surgical outcome. J Minim Invasive Gynecol. 18 (5), 644-650 (2011).
- Catalona, W. J. Modified inguinal lymphadenectomy for carcinoma of the penis with preservation of saphenous veins: technique and preliminary results. J Urol. 140 (2), 306-310 (1988).
- Yao, K., et al. Modified technique of radical inguinal lymphadenectomy for penile carcinoma: morbidity and outcome. J Urol. 184 (2), 546-552 (2010).
Reimpresiones y Permisos
Solicitar permiso para reutilizar el texto o las figuras de este JoVE artículos
Solicitar permisoExplorar más artículos
This article has been published
Video Coming Soon
ACERCA DE JoVE
Copyright © 2025 MyJoVE Corporation. Todos los derechos reservados