Method Article
Point de service Échographie duplex transcrânienne à code couleur de l’artère cérébrale moyenne
Dans cet article
Résumé
L’échographie transcrânienne est un outil essentiel pour le suivi des patients atteints de diverses affections neurologiques. Bien qu’il soit couramment utilisé de manière protocolaire dans les études consultatives, le cerveau a été négligé dans de nombreux protocoles utilisant l’échographie au point de service (PoCUS). Cette étude propose un protocole d’acquisition d’images PoCUS.
Résumé
Dans l’évaluation et la prise en charge de nombreux problèmes cliniques, l’échographie au point de service (PoC) est un outil émergent au chevet du patient. L’échographie transcrânienne duplex à code couleur (TCCD) peut être précieuse dans de multiples situations, y compris pour les patients inconscients ou ayant un examen neurologique équivoque, car elle aide à régner dans des pathologies intracrâniennes spécifiques. Malgré la valeur diagnostique connue de l’échographie transcrânienne, son utilisation en médecine de soins intensifs reste variable. Cette variabilité est en partie due à un manque d’uniformité de la formation d’un hôpital à l’autre, en raison d’un manque d’éducation et de formation normalisées. De plus, le cerveau a souvent été négligé dans de nombreux protocoles de soins intensifs, tels que les examens RUSH (Rapid Ultrasound for Shock and Hypotension) et FAST (Focused Assessment with Sonography in Trauma). Pour combler ces lacunes, cet article propose un protocole pour l’acquisition d’images TCCD PoC chez les adultes, détaillant les indications, les limites, la sélection du transducteur, le placement, l’acquisition de séquences et l’optimisation de l’image. De plus, l’utilisation de la TCCD PoC est discutée comme moyen de dépistage de trois affections : le vasospasme, l’augmentation de la pression intracrânienne et la progression de l’arrêt circulatoire cérébral.
Introduction
Décrite pour la première fois par Aaslid et al. en 1982, l’échographie Doppler transcrânienne (TCD) offrait une méthode pour évaluer le flux sanguin intracrânien et la vitesse1. Plus tard, l’échographie duplex transcrânienne à code couleur (TCCD) a été développée pour permettre la visualisation par code couleur du système vasculaire intracérébral. Cela permet à la TCCD de surmonter en partie une limitation de la TCD : la dépendance angulaire. Plus précisément, à la suite du décalage Doppler, les mesures de la vitesse du flux sanguin sont plus précises si l’angle du faisceau d’ultrasons et l’axe du vaisseau sont compris entre 0 et 30 degrés2. Alors que les mesures de vitesse d’écoulement dans TCD supposent un angle proche de zéro, TCCD permet de visualiser l’angle d’insonance et donc de mesurer la vitesse corrigée en angle3.
Le TCCD comprend plusieurs mesures Doppler, y compris, mais sans s’y limiter : l’indice de pulsatilité (PI), les vitesses d’écoulement moyennes (MFV) et/ou la vitesse ajustée en fonction du temps (TAV)4. À l’aide de ces mesures, la TCCD permet le dépistage non invasif de plusieurs affections importantes, notamment le vasospasme, l’augmentation de la pression intracrânienne (PIC) et l’arrêt circulatoire cérébral, chacune d’entre elles se manifestant par une signature hémodynamique et échographique unique5.
Tout d’abord, dans le cadre d’un vasospasme cérébral suite à une hémorragie sous-arachnoïdienne (anévrismale ou traumatique), la TCCD permet de visualiser en temps réel le flux sanguin intracrânien, permettant de détecter un rétrécissement ou une constriction des artères cérébrales. En mesurant la MFV (définie comme la vitesse de fin de diastolique + 1/3 (vitesse systolique de pointe + vitesse de fin de diastolique)6, les cliniciens peuvent quantifier la gravité du vasospasme jusqu’à 2,5 jours avant l’apparition des symptômes7. Parallèlement, en mesurant PI (défini comme vitesse systolique maximale - vitesse diastolique finale)/vitesse moyenne), on peut détecter des valeurs élevées (>1.2)7. Des valeurs élevées suggèrent à leur tour une résistance cérébrovasculaire accrue, mettant en évidence la perfusion distale compromise associée à un vasospasme des vaisseaux distaux7ou à une augmentation de la pression intracrânienne. L’utilisation combinée de la TCCD, de l’IP et de la MFV facilite la détection précoce et la surveillance du vasospasme, permettant des interventions rapides pour prévenir les lésions ischémiques et améliorer les résultats pour les patients.
Deuxièmement, en cas d’augmentation de la PIC, la dynamique cérébrovasculaire peut être évaluée par l’IP et la MFV. L’IP et le MFV reflètent des changements dans le débit sanguin cérébral et la résistance vasculaire, qui sont tous deux influencés par des élévations de la PIC. L’augmentation de l’ICP peut entraîner des valeurs IP élevées en raison d’une altération de la compliance cérébrovasculaire, tandis qu’une diminution de la MFV indique une réduction de la perfusion cérébrale secondaire à des pressions intracrâniennes élevées4. La surveillance de ces paramètres permet aux cliniciens d’évaluer la gravité de l’élévation de la PIC, d’orienter les décisions de traitement et d’évaluer la réponse aux interventions visant à réduire la PIC.
Troisièmement, en cas d’arrêt circulatoire cérébral, les évaluations PI et MFV jouent un rôle essentiel dans la confirmation de l’arrêt du flux sanguin cérébral. L’identification rapide de l’arrêt circulatoire cérébral à l’aide de la TCCD et des paramètres hémodynamiques est essentielle pour initier des interventions urgentes, telles que des mesures de soins neurocritiques avancées, afin de rétablir la perfusion cérébrale si elles sont détectées à temps.
En résumé, la TCCD offre un outil non invasif au chevet du patient pour dépister le vasospasme cérébral, l’augmentation de la PIC et l’arrêt circulatoire cérébral. En fournissant une visualisation et une quantification en temps réel de l’hémodynamique cérébrale, la TCCD permet aux cliniciens de diagnostiquer, de surveiller et de gérer ces affections neurologiques critiques, avec le potentiel d’améliorer les résultats des patients et de réduire la morbidité et la mortalité. Mais malgré la valeur diagnostique connue de l’échographie transcrânienne, l’utilisation de la TCCD au point de service en médecine de soins intensifs reste variable, en partie parce que la formation dans cette modalité entre les hôpitaux est encore incohérente en raison d’un manque de formation et d’éducation standardisées.
Pour combler ces lacunes, cet article propose un protocole d’acquisition d’images TCCD chez l’adulte qui peut être utilisé au point de service (PoC). En général, une échographie PoC est une échographie qui est réalisée et interprétée par le principal fournisseur de soins d’un patient8. Cela contraste avec une échographie consultative qui est demandée par le fournisseur de traitement principal d’un patient, mais effectuée par une équipe de spécialistes distincte. Alors que la TCD consultative ou la TCCD comprend généralement l’interrogation Doppler de plusieurs artères cérébrales, ce protocole PoC est centré sur l’interrogation sélective de l’artère cérébrale moyenne (MCA) pour deux raisons : (1) la MCA est généralement la branche du cercle de Willis la plus facile à entrer en sonance avec la TCCD et (2) la MCA est responsable d’environ 70 % du flux de l’artère carotide interne, par conséquent, l’analyse de l’ACM peut apporter de bonnes informations sur le flux sanguin cérébral dans son ensemble9.
Ce protocole PoC TCCD comprend la sélection et le placement de la sonde, l’acquisition de séquences et l’optimisation d’image. De plus, l’utilisation de la TCCD PoC sera discutée comme moyen de dépistage des trois affections suivantes : vasospasme, augmentation de la pression intracrânienne et progression de l’arrêt circulatoire cérébral.
Protocole
Cette procédure est conforme aux normes éthiques du comité institutionnel sur l’expérimentation humaine et à la Déclaration d’Helsinki. L’échographie est considérée comme une procédure à risque minimal ; Par conséquent, le consentement écrit du patient n’est généralement pas requis. Des patients préoccupés par des changements neurologiques dans un cadre clinique approprié ont été inclus dans l’étude. Ceux qui présentaient des plaies ouvertes à la tête, des incisions chirurgicales ou des pansements chirurgicaux au site d’insonation ont été exclus. Les consommables et l’équipement utilisés dans cette étude sont énumérés dans la table des matériaux.
1. Sélection du transducteur
- Sélectionnez la sonde multiélément (1-5 MHz) pour le balayage TCCD. Cette sonde offre le plus petit encombrement pour l’insonation de la fenêtre transtemporelle.
REMARQUE : Le terme « sonde multiélément » est souvent utilisé pour désigner la sonde d’arc sectorielle linéaireà réseau phasé 6,10. Cette terminologie peut être ambiguë, car tous les transducteurs à ultrasons contemporains utilisent la mise en phase pour diriger le faisceau d’ultrasons. Pour que les choses restent concises, cette revue utilisera « sonde à réseau phasé » à la place de « sonde d’arc sectoriel à réseau phasé linéaire ».
2. Paramètres de la machine
- Réglez la machine sur le préréglage transcrânien . Ce préréglage est disponible dans la plupart des machines modernes. Cela place l’indicateur à droite de l’écran.
REMARQUE : Si le préréglage transcrânien n’est pas disponible, le préréglage cardiaque peut être utilisé. L’indicateur sera à gauche de l’écran pour ce préréglage.- Réglez le mode initial sur le mode B (niveaux de gris 2 dimensions11). Profondeur de l’ensemble 13-16 cm.
REMARQUE : Cette profondeur capturera une ligne convexe hyperéchopique, qui représente l’os temporal ipsilatéral, généralement à une profondeur d’environ 1 à 2 cm. Alors que l’os temporal controlatéral sera vu comme une structure hyperéchoïque concave à une profondeur de 14-16 cm. - Pour une meilleure ergonomie de balayage, positionnez l’appareil de manière à ce que l’écran d’échographie soit directement aligné avec la sonde d’échographie.
- Réglez le mode initial sur le mode B (niveaux de gris 2 dimensions11). Profondeur de l’ensemble 13-16 cm.
3. Position du patient
- Placez le patient en position couchée avec la tête du lit à 30 degrés.
4. Technique de balayage
- Appliquez le gel sur la sonde.
- Placez la sonde sur la fenêtre transtemporale (Figure 1), parallèlement au sol avec le repère dirigé vers l’avant du patient.
REMARQUE : La zone transtemporale se trouve juste au-dessus de l’arc zygomatique et devant le tragus de l’oreille6.
5. Vues transcrâniennes
- Utilisez un mouvement de glissement pour balayer le tissu cérébral voisin jusqu’à ce que les structures intracrâniennes pertinentes soient identifiées. Ceux-ci servent de point de départ pour identifier les points de repère nécessaires à la TCCD PoCUS.
- Identifiez l’os temporal ipsilatéral, qui est généralement observé à environ 1 cm11.
- Identifiez l’os temporal controlatéral, qui mesure généralement entre 14 et 16cm11.
REMARQUE : La fenêtre temporale ipsilatérale apparaît sous la forme d’une structure hyperéchogène concave ou linéaire. La fenêtre temporale controlatérale est plus concave11. - Identifiez le troisième ventricule, qui apparaît sous la forme de deux lignes hyperéchogènes avec une fine structure hypoéchogène entre les deux, qui représentent le liquide céphalo-rachidien.
REMARQUE : Ceci est généralement vu à une profondeur de 6-8 cm11. Utilisez un mouvement de glissement ou de balayage jusqu’à ce que la structure au-dessus soit identifiée12. Ce n’est pas une étape essentielle pour ce protocole. S’il n’est pas clairement identifié, il peut passer à l’étape suivante.
6. Interrogation Doppler couleur de l’artère cérébrale moyenne (ACM)
- Commencez par la vue obtenue à l’étape de la section précédente.
- Commencez par réduire la profondeur pour que le champ lointain soit de 10 cm.
- Sur le côté gauche de la moitié supérieure de l’écran d’échographie se trouve la grande boîte d’échantillonnage à flux de couleurs.
REMARQUE : Le MCA devrait maintenant apparaître comme une structure linéaire avec un flux sanguin dirigé vers le transducteur à ultrasons. La couleur rouge indique que le flux se déplace vers le transducteur. - Lancez le Doppler à ondes d’impulsion et centrez le boîtier sur le signal de flux de couleur rouge du MCA.
- Obtenez une forme d’onde Doppler spectral.
REMARQUE : La vitesse normale du flux sanguin MCA présente une forte poussée systolique ascendante suivie d’une décélération progressive pendant la diastole13.- Tracez le contour pour mesurer l’intégrale de vitesse de temps pour un cycle cardiaque.
REMARQUE : Dans l’échographie avec mode transcrânien, plusieurs valeurs seront automatiquement générées une fois le tracé terminé. - Assurez-vous que MFV ou Vitesse moyenne temporelle (TAV) ou Vitesse maximale ajustée en temps (TAP) ou Vitesse maximale moyenne temporelle (TAMAX) est affichée. Si ce n’est pas le cas, calculez2 it par (PSV + (EDV x 2))/3.
REMARQUE : Une vitesse d’écoulement moyenne supérieure à 120 pourrait soulever des inquiétudes quant à d’éventuels risques accrus de vasospasme. L’angle d’insonation doit idéalement être compris entre 0 et 30 degrés, sinon les vitesses mesurées seront sous-estiméesà 14. La vitesse moyenne d’écoulement (MFV), la vitesse de crête ajustée dans le temps (TAP), la vitesse maximale moyenne dans le temps (TAMAX) et la vitesse moyenne dans le temps (TAV) seront utilisées de manière interchangeable. - Assurez-vous que l’indice de pulsatilité est affiché. Si ce n’est pas le cas, calculez-le à l’aide de la formule PSV-EDV)/MFV15.
REMARQUE : L’IP peut être converti en une estimation de l’ICP à l’aide de la formule suivante : ICP = (10,93 x IP)-1,28. La progression vers l’IP > 2 pourrait soulever la crainte d’une ICP16 élevée. PI est résistant à l’insonation hors axe car il s’agit d’un rapport relatif. Toutes les mesures dans cette valeur seront affectées de la même manière, de sorte que la valeur PI restera conservée17.
- Tracez le contour pour mesurer l’intégrale de vitesse de temps pour un cycle cardiaque.
7. Étapes post-procédurales
- Examinez les images acquises et les spectres Doppler pour vous assurer qu’ils répondent aux normes de qualité diagnostique.
- Assurez-vous que toutes les images et les données Doppler sont correctement enregistrées et étiquetées pour référence et analyse futures.
- Informez le patient des étapes de suivi ou des tests supplémentaires si nécessaire.
Résultats
Cette section décrit l’analyse et l’interprétation des données obtenues à partir du protocole ci-dessus et son utilité clinique. La figure 1 montre l’emplacement physique sur la tête où la TCCD est effectuée : dans la fenêtre transtemporelle. La figure 2 montre cette fenêtre transtemporelle montrant l’interrogation ipsilatérale du MCA avec un Doppler à ondes pulsées (PWD). Avec le boîtier PWD placé à une profondeur de 45-65 mm18, un profil de vitesse devrait émerger qui peut être utilisé pour calculer la MFW et l’IP. Dans ce cas particulier, les données Doppler mettent en évidence une MFV normale (<80 cm/s) et une IP normale (<1,2)19. En revanche, une MFV supérieure à 120 cm/s est anormale. Une telle valeur serait évocatrice d’un vasospasme chez les patients atteints d’une pathologie intracrânienne à risque de provoquer un vasospasme (par exemple, une hémorragie sous-arachnoïdienne).
Par exemple, la figure 3 montre un TCCD PoC obtenu sur un patient présentant des modifications neurologiques aiguës au jour 8 après un enroulement d’anévrisme de l’artère cérébrale moyenne droite pour une hémorragie sous-arachnoïdienne. Le TCCD PoC a révélé une vitesse d’écoulement moyenne élevée dans l’ACM ipsilatérale par rapport aux études précédentes. Par la suite, une angiographie TDM de la tête a été effectuée, qui a confirmé un vasospasme dans la circulation antérieure droite.
Chez les patients atteints d’une pathologie intracrânienne pouvant entraîner une hypertension intracrânienne, le PoC TCCD peut mesurer l’IP pour dépister de manière non invasive une pression intracrânienne élevée 16,20,21. Par exemple, Bellener et al. ont développé une formule simplifiée pour estimer la relation20 : ICP = 10,93 × PI − 1,28.
La figure 4 montre un patient présentant initialement une hémorragie intracrânienne et un TCCD initial PoC avait un IP normal. Plus tard, l’état mental du patient s’est aggravé, la TCCD PoC a été répétée et a révélé une élévation de l’IP préoccupante d’une éventuelle élévation de la pression intracrânienne. Pour traiter cela, des liquides hypertoniques ont été administrés et l’imagerie TDM ultérieure a révélé que l’hémorragie du patient s’aggravait.
Le TCCD PoC peut également être utilisé pour dépister la progression vers l’arrêt circulatoire cérébral qui précède la mort cérébrale. La progression vers la mort cérébrale s’accompagne généralement d’une régression du flux cérébro-artériel avec une augmentation de la résistivité (Figure 5). Ces résultats de la TCCD devraient amener les cliniciens à obtenir d’autres tests auxiliaires, y compris une étude complète sur la TCCD, dans le but de déterminer définitivement l’arrêt circulatoire conformément aux directives spécifiques à l’établissement. À titre d’exemple, la figure 6 est un TCCD PoC d’un patient quelques heures après un arrêt cardiaque prolongé et le retour ultérieur de la circulation cardiaque. Le déclencheur immédiat de l’examen PoC TCCD a été la constatation de l’examen physique des élèves fixes et non réactifs. Bien qu’aucun service de TCCD consultatif n’était disponible dans l’établissement et que le patient était trop instable pour un test d’apnée, les résultats de la TCCD au point de contact ont été confirmés par une tomodensitométrie ultérieure de la tête qui a révélé un œdème cérébral diffus.
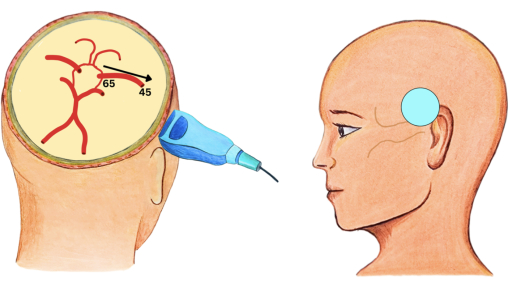
Figure 1 : Fenêtre transtemporelle. Fenêtre transtemporelle avec schéma simplifié du cercle de Willis. Les chiffres représentent la profondeur à laquelle le MCA ipsilatéral sera visualisé à l’échographie. La flèche représente la directionnalité du flux sanguin. Le cercle bleu représente l’endroit où la sonde doit être placée. Veuillez cliquer ici pour voir une version agrandie de cette figure.
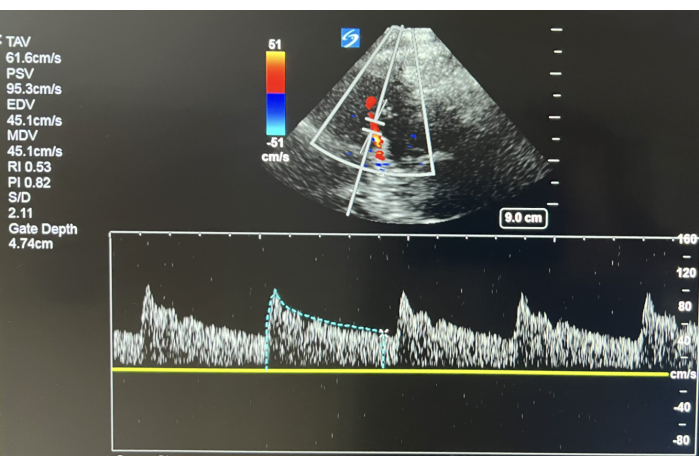
Figure 2 : TCCD normal. TCCD de l’Ipsilateral MCA à une profondeur de 47 mm. L’image révèle un TAV normal et un PI normal. Veuillez cliquer ici pour voir une version agrandie de cette figure.
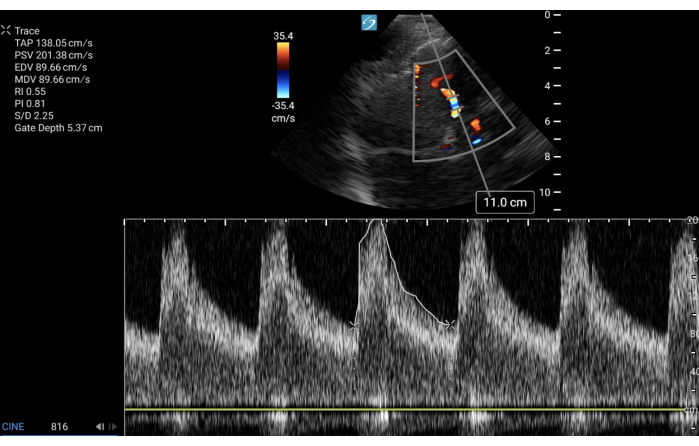
Figure 3 : TCCD avec une vitesse d’écoulement moyenne élevée. TCCD de l’ACM ipsilatéral à une profondeur de 50 mm. Cette image révèle une vitesse de crête ajustée dans le temps élevée (équivalente pour MFV ou TAV ou TAMAX) et un PI normal. Dans un cadre clinique approprié, cela suggère un vasospasme. Veuillez cliquer ici pour voir une version agrandie de cette figure.
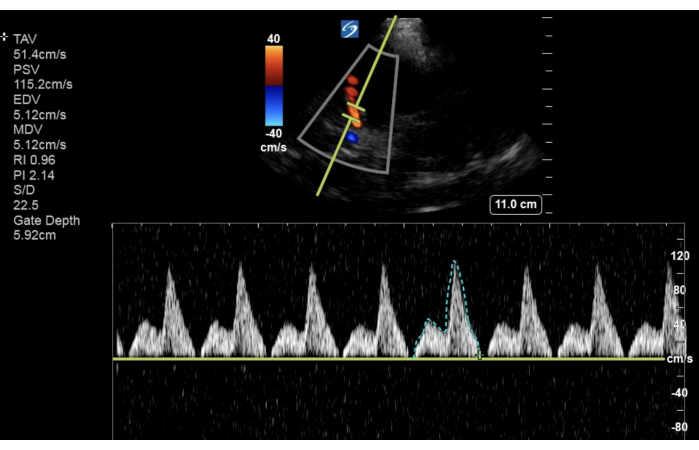
Figure 4 : TCCD avec indice de pulsatilité élevé. La TCCD montre une aggravation de l’IP avec une corrélation clinique inquiétante pour l’augmentation de la pression intracrânienne dans un cadre clinique approprié. Veuillez cliquer ici pour voir une version agrandie de cette figure.

Figure 5 : Progression du Doppler transcrânien en arrêt circulatoire cérébral. Représentation schématique des changements progressifs attendus dans la morphologie de la forme d’onde de l’artère cérébrale moyenne, tels qu’ils sont observés sur TCD/TCCD dans la progression vers l’arrêt circulatoire cérébral. Veuillez cliquer ici pour voir une version agrandie de cette figure.
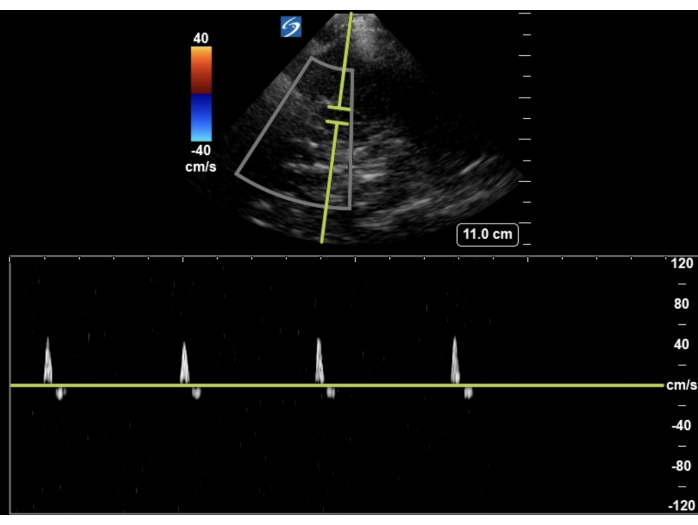
Figure 6 : TCCD de l’arrêt circulatoire cérébral. Petits pics systoliques avec petite inversion diastolique concernant la progression vers l’arrêt circulatoire cérébral. Veuillez cliquer ici pour voir une version agrandie de cette figure.
Discussion
L’échographie PoC joue un rôle de plus en plus essentiel dans le diagnostic et la prise en charge des patients atteints de dysfonctionnement organique aigu, comme on le voit avec les examens RUSH et FAST. Cependant, lors de l’évaluation de la fonction cérébrale, il existe à ce jour peu de directives publiées pour les cliniciens cherchant à effectuer une TCCD PoC.
Pour développer ce protocole PoC, nous avons choisi d’adapter l’imagerie TCCD plutôt que l’imagerie TCD. Contrairement au TCD traditionnel, le TCCD combine le mode B et le Doppler couleur, ce qui permet une correction d’angle qui se traduit par une mesure plus précise de la vitesse d’écoulementde 22. De plus, ce protocole proposé dans ce manuscrit abrége les protocoles TCCD existants pour se concentrer sur une seule fenêtre échographique : la fenêtre trans-temporelle. En effet, la fenêtre trans-temporale est plus facilement accessible avec l’échographie que les alternatives telles que la fenêtre trans-orbitale et trans-foraminale12. De plus, la fenêtre transtemporale fournit l’emplacement d’insonation le plus optimal pour estimer la vitesse du flux sanguin cérébral (CBFV) de la MCA, qui est la plus grande artère de la circulation cérébrale antérieure et reçoit environ 70 % du flux sanguin de l’artère carotide interne4.
Bien que le concept de TCCD PoC n’en soit qu’à ses balbutiements, il existe des preuves publiées à l’appui de son utilisation dans la pratique clinique. Par exemple, lors du dépistage de l’augmentation de la pression intracrânienne dans le cadre de la phase aiguë, il a été démontré que la TCCD PoC fournit un outil de dépistage rationnel pour augmenter la PIC 5,23. Sur la base de ces preuves existantes, la Société européenne de médecine de soins intensifs répertorie désormais la TCCD comme un outil que l’intensiviste peut prendre en compte lors du dépistage des patients pour une ICP24 élevée. Pour le scénario du dépistage de la mort cérébrale, une méta-analyse en 2016 de 22 études publiées a montré que la TCD détectait l’arrêt circulatoire cérébral avec une sensibilité de 0,9 % et une spécificité de 0,9825.
Bien que le TCCD PoCUS ait ses avantages, il existe également d’importantes limites. Tout d’abord, l’examen peut être techniquement difficile dans le cadre d’une fenêtre acoustique osseuse temporale médiocre, en particulier chez les personnes âgées, avec une insonation incomplète chez 10 % des patients atteints de maladies cérébrovasculaires22. Deuxièmement, les vitesses absolues obtenues à partir de la TCCD dans l’évaluation du vasospasme peuvent mal estimer les vitesses réelles du flux sanguin artériel, car les vitesses normales rapportées sont plus largement validées pour les sondes non imageuses utilisées dans la TCD26. Néanmoins, de nouvelles études émergentes suggèrent que les valeurs sont au moins comparatives entre les deux modalités3. Troisièmement, lors de l’utilisation de la TCCD pour évaluer la progression de l’arrêt circulatoire cérébral, des études ont montré que, malgré la présence de formes d’onde Doppler spectrales rassurantes, le débit cérébral moyen peut être inadéquat pour maintenir la vie, car les patients peuvent toujours être qualifiés de mort cérébrale sur la base d’essais cliniques validés25,27. Quatrièmement, l’IP utilisé pour estimer le niveau de l’ICP a un large intervalle de confiance, et il faut donc faire preuve de prudence lorsqu’on utilise l’IP pour établir une corrélation avec un niveau spécifique del’ICP 28. Le large intervalle de confiance dans la relation entre l’IP et l’ICP se produit parce que plusieurs facteurs peuvent influencer l’IP sans impact sur l’ICP. Par exemple, des modifications de la PaCO2 ou une augmentation de la pression artérielle peuvent affecter le débit sanguin cérébral et l’IP indépendamment de l’ICP29. Une diminution du RPC, qui présente une tendance à la hausse de l’IP, peut provenir soit d’une augmentation du PIC, soit d’une diminution du MAP. En tant que tel, l’IP est inversement proportionnel à une PPC moyenne ou directement proportionnel à la pression artérielle. Par conséquent, il est recommandé d’utiliser l’utilisation de l’augmentation de l’IP pour suivre les tendances à la hausse et à la baisse de l’ICP au fil du temps, et non pour les valeurs absolues del’ICP 30. Même en gardant cela à l’esprit, des facteurs de confusion tels que l’absence de flux pulsatile de V-A, ECMO ou LVAD rendent PI ininterprétable pour le corrélatICP 12.
Même avec ces limites, la TCCD PoC a de la valeur en tant qu’outil de dépistage au chevet du patient dans le diagnostic et la prise en charge de la dysfonction neurologique aiguë. En élaborant ce protocole au point de service, l’espoir est de démystifier la TCCD auprès des non-neurosonologues chargés de soigner les personnes gravement malades, en particulier dans les milieux à ressources limitées.
Déclarations de divulgation
Aucun.
Remerciements
Aucun.
matériels
| Name | Company | Catalog Number | Comments |
| Low Frequency Ultrasound Probe (C35xp) | SonoSite (FujiFilm) | P19617 | |
| SonoSite X-porte Ultrasound | SonoSite (FujiFilm) | P19220 | |
| Ultrasound Gel | AquaSonic | PLI 01-08 |
Références
- Aaslid, R., Markwalder, T. M., Nornes, H. Noninvasive transcranial Doppler ultrasound recording of flow velocity in basal cerebral arteries. J Neurosurg. 57 (6), 769-774 (1982).
- Nicoletto, H. A., Burkman, M. H. Transcranial Doppler series part II: Performing a transcranial Doppler. Am J Electroneurodiag Technol. 49 (1), 14-27 (2009).
- Gunda, S. T., et al. A comparative study of transcranial color-coded Doppler (TCCD) and transcranial Doppler (TCD) ultrasonography techniques in assessing the intracranial cerebral arteries haemodynamics. Diagnostics (Basel). 14 (4), 387 (2024).
- Caldas, J., Rynkowski, C. B., Robba, C. POCUS, how can we include the brain? An overview. J Anesth Analg Crit Care. 2 (1), 55 (2022).
- Rajajee, V., et al. Transcranial color-coded sonography with angle correction as a screening tool for raised intracranial pressure. Crit Care Explor. 5 (9), e0953 (2023).
- Bathala, L., Mehndiratta, M., Sharma, V. Transcranial Doppler: Technique and common findings (part 1). Ann Indian Acad Neurol. 16 (2), 174 (2013).
- Barlinn, K., et al. Increased pulsatility of the intracranial blood flow spectral waveform on transcranial Doppler does not point to peripheral arterial disease in stroke patients. J Stroke Cerebrovas Dis. 24 (1), 189-195 (2015).
- Bronshteyn, Y. S., Blitz, J., Hashmi, N., Krishnan, S. Logistics of perioperative diagnostic point-of-care ultrasound: Nomenclature, scope of practice, training, credentialing/privileging, and billing. Int Anesthesiol Clin. 60 (3), 1-7 (2022).
- Robba, C., et al. Basic ultrasound head-to-toe skills for intensivists in the general and neuro intensive care unit population: Consensus and expert recommendations of the european society of intensive care medicine. Intensive Care Med. 47 (12), 1347-1367 (2021).
- Fischetti, A. J., Scott, R. C. Basic ultrasound beam formation and instrumentation. Clin Tech Small Anim Pract. 22 (3), 90-92 (2007).
- . Aium practice guideline for the performance of a transcranial Doppler ultrasound examination for adults and children. J Ultrasound Med. 31 (9), 1489-1500 (2012).
- Lau, V. I., Arntfield, R. T. Point-of-care transcranial Doppler by intensivists. Crit Ultrasound J. 9 (1), 21 (2017).
- Naqvi, J., Yap, K. H., Ahmad, G., Ghosh, J. Transcranial Doppler ultrasound: A review of the physical principles and major applications in critical care. Int J Vasc Med. 2013, 1-13 (2013).
- Lepic, T., et al. Importance of angle corection in transcranial color-coded duplex insonation of arteries at the base of the brain. Vojnosanit Pregl. 72 (12), 1093-1097 (2015).
- Gosling, R. G., King, D. H. The role of measurement in peripheral vascular surgery: Arterial assessment by Doppler-shift ultrasound. Proc Royal Soc Med. 67 (6P1), 447-449 (1974).
- Chan, K. -. H., Miller, J. D., Dearden, N. M., Andrews, P. J. D., Midgley, S. The effect of changes in cerebral perfusion pressure upon middle cerebral artery blood flow velocity and jugular bulb venous oxygen saturation after severe brain injury. J Neurosurg. 77 (1), 55-61 (1992).
- White, H., Venkatesh, B. Applications of transcranial Doppler in the ICU: A review. Intensive Care Med. 32 (7), 981-994 (2006).
- Alexandrov, A. V., Neumyer, M. M., Alexandrov, A. V. . Cerebrovascular ultrasound in stroke prevention and treatment. , 17-32 (2004).
- Alexandrov, A. V., et al. Practice standards for transcranial Doppler (TCD) ultrasound. Part II. Clinical indications and expected outcomes. J Neuroimaging. 22 (3), 215-224 (2012).
- Bellner, J., et al. Transcranial Doppler sonography pulsatility index (pi) reflects intracranial pressure (icp). Surg Neurol. 62 (1), 45-51 (2004).
- Czosnyka, M., Matta, B. F., Smielewski, P., Kirkpatrick, P. J., Pickard, J. D. Cerebral perfusion pressure in head-injured patients: A noninvasive assessment using transcranial Doppler ultrasonography. J Neurosurg. 88 (5), 802-808 (1998).
- Nedelmann, M., et al. Consensus recommendations for transcranial color-coded duplex sonography for the assessment of intracranial arteries in clinical trials on acute stroke. Stroke. 40 (10), 3238-3244 (2009).
- Rasulo, F. A., et al. Transcranial Doppler as a screening test to exclude intracranial hypertension in brain-injured patients: The impressit-2 prospective multicenter international study. Critical Care. 26 (1), 110 (2022).
- Robba, C., et al. Basic ultrasound head-to-toe skills for intensivists in the general and neuro intensive care unit population: Consensus and expert recommendations of the european society of intensive care medicine. Intensive Care Med. 47 (12), 1347-1367 (2021).
- Chang, J. J., Tsivgoulis, G., Katsanos, A. H., Malkoff, M. D., Alexandrov, A. V. Diagnostic accuracy of transcranial Doppler for brain death confirmation: Systematic review and meta-analysis. Am J Neurorad. 37 (3), 408-414 (2016).
- Baumgartner, R. W. Transcranial color-coded duplex sonography. J Neurol. 246 (8), 637-647 (1999).
- Hassler, W., Steinmetz, H., Pirschel, J. Transcranial Doppler study of intracranial circulatory arrest. J Neurosurg. 71 (2), 195-201 (1989).
- Zweifel, C., et al. Reliability of the blood flow velocity pulsatility index for assessment of intracranial and cerebral perfusion pressures in head-injured patients. Neurosurg. 71 (4), 853-861 (2012).
- Simm, R. F., De Aguiar, P. H. P., De Oliveira Lima, M., Paiva, B. L., Zuccarello, M., et al. . Cerebral vasospasm: Neurovascular events after subarachnoid hemorrhage. , 75-76 (2013).
- De Riva, N., et al. Transcranial Doppler pulsatility index: What it is and what it isn't. Neurocritic Care. 17 (1), 58-66 (2012).
Réimpressions et Autorisations
Demande d’autorisation pour utiliser le texte ou les figures de cet article JoVE
Demande d’autorisationExplorer plus d’articles
This article has been published
Video Coming Soon