Method Article
大きな胸骨後甲状腺甲状腺腫の低侵襲切除術
要約
ここでは、胸腔鏡補助経頸部アプローチを使用した胸骨後甲状腺甲状腺腫切除のプロトコルを紹介します。
要約
胸骨後腔に伸びる大きな甲状腺腫を切除することは、特に胸骨切開術または開胸術が必要な場合に困難です。経胸壁アプローチは、術後罹患率が高く、経頸部アプローチと比較すると最大 30% に達します。胸腔鏡下切除術のような代替オプションが有望な結果を示していますが、縦隔解剖の罹患率は依然として懸念事項です。胸腔鏡補助経頸椎アプローチは、実行可能で侵襲性の低い代替手段である可能性があります。このビデオでは、手順の手順と潜在的な落とし穴について概説しています。
患者は仰臥位で、首が伸びています。最初に、内分泌外科医は頸部アクセスを通じて甲状腺を動員します。経頸部切除が不可能な場合、患者は外側の褥瘡位置に動員され、第2のチームが胸腔鏡視下で縦隔腫瘍を胸部入口に誘導します。これにより、完全な切除が達成されるまで、胸骨後腫瘤の段階的に制御された経頸椎解剖が可能になり、縦隔解離の必要性がなくなります。
この手順を実証するために、リンパ節陽性の腫瘍細胞性甲状腺癌と、縦隔から大動脈弓まで後方に伸びる大きな胸骨後甲状腺腫を患う 84 歳の男性の症例を紹介します。胸腔鏡補助下経頸椎切除術を実施した。反回神経を同定し、解剖中に神経刺激装置でモニターした。術後評価では麻痺は認められませんでした。術後経過は順調で、術後2日目に退院した。
大きな胸骨後甲状腺腫の胸腔鏡補助経頸部切除術は、開胸術、胸骨切開術、または胸腔鏡下縦隔郭清に関連するリスクを軽減するための実行可能な代替手段であるように思われます。潜在的な利点には、術後の罹患率の低下と入院期間が含まれます。この技術は胸腔鏡の専門知識を必要とし、甲状腺腫のサイズと縦隔の位置によっては制限される場合があります。
概要
胸骨後甲状腺腫は、異常な甲状腺肥大の実体を表しており、その最大の腫瘤は胸部入口を通って胸腔内腔に広がっています1。したがって、胸骨後甲状腺腫は、生理病理学的ではなく解剖学的に結節性甲状腺腫とは異なります。甲状腺腫の発症は、環境的および遺伝的要因によって引き起こされ、ヨウ素欠乏症、甲状腺結節、橋本甲状腺炎、バセドウ病とも関連しています。胸骨後性甲状腺腫の有病率は地域によって大きく異なり、0.02% から 30% まで、1,2,3,4 の定義が採用されています。胸骨後性甲状腺腫は通常、前縦隔(80〜90%)に発生し、まれに後縦隔の気管または食道の後方に発生します。解剖学的構造は下部を除いて甲状腺組織の拡張を制限するため、甲状腺腫は胸部入口4を通って下向きに拡大します。これは、重力、嚥下時の牽引、陰圧、および個々の解剖学的構造によっても引き起こされる可能性があります。
手術は、悪性腫瘍、圧迫症状、美容上の問題が疑われる胸骨後甲状腺腫に適応され、甲状腺機能亢進症の甲状腺腫5に対して選択的に適応されます。無症候性甲状腺腫の切除は通常適応とされませんが、悪性腫瘍のリスクと長年にわたるサイズの拡大のために物議を醸しています4,5。解剖学的位置にあるため、胸骨後甲状腺腫は外科的切除中に特定の課題を提示します。ほとんどの甲状腺腫は、経頸椎アプローチによって切除できます。ただし、胸骨切開術または開胸術による経胸壁アプローチが適応となる場合があります6。これらの手順は、術後の罹患率が高いことと明確に関連しています。したがって、結果を改善するために低侵襲アプローチが調査されています7,8,9,10,11,12。しかし、縦隔解離に関連する罹患率は依然として懸念事項です。
この記事では、革新的でありながらシンプルな技術、つまり縦隔解離を伴わない胸腔鏡補助経頸椎アプローチを紹介します。これは、従来の技術のリスクを軽減する可能性があります。この技術を紹介するために、簡単な背景と次の重要なポイントが提供されます:(i)胸骨後性甲状腺腫:定義と発生率、(ii)切除の適応、(iii)経頸部切除は症例の>95%で実行可能、(iv)より大きな甲状腺腫に対する経胸壁アプローチ(より高い罹患率、より長い滞在期間、およびより高い輸血率に関連しています)、(v)代替アプローチとしての胸腔鏡補助経子宮頸部切除術。
手順の手法と落とし穴を説明するために、右側に大きな胸骨後甲状腺腫(図1)、左側に腫瘍細胞性甲状腺がんがあり、頸部外側コンパートメントにリンパ節が陽性である84歳の男性が胸腔補助経頸椎甲状腺摘出術を受けている症例を紹介します。
プロトコル
このプロトコルは、ベルン大学病院の人間研究倫理委員会のガイドラインに従っています。患者は、彼の手術画像の匿名使用について書面と口頭の両方で同意を提供しました。
1.手術パートI:経頸部切除術
注:この手順の最初のステップには、経頸部アプローチで標準的な方法で行われる甲状腺摘出術が含まれます。がんは左側にあるため、こちら側から始めるのが一般的です。
- 患者を位置決めする:首を伸ばして患者を仰臥位にします。
- 切開を行う:首の付け根、胸骨のノッチの上にある2本の横方向の指で6cmのコッヘル切開(または襟切開)を行います。
- 甲状腺にアクセスします。
- 板腫の解剖を行い、喉頭まで、そして胸骨の後面までのストラップ筋の露出を行います。
- 正中線から、ストラップの筋肉を横方向に動員して、左甲状腺を露出させます。
- 迷走神経および反回神経の断続的な神経モニタリングを伴う経頸部左甲状腺切除術を実施して、これらの構造の保存を確実にします。
注:反回神経の特定と保存は、arse声、声の高さの変化、または騒々しい呼吸(片側性)として現れる可能性のある術後麻痺を避けるために重要です。片側の切除後に麻痺が疑われる場合、反対側の手術は、両側の反回神経の術後麻痺のリスクがあり、抜管時に気道閉塞を引き起こす可能性があるため、禁忌です。ニューロモニタリングは、メドトロニックのNIM 3.0神経モニタリングシステムを使用して行われ、迷走神経と反回神経の音声信号と視覚信号を使用して、喉頭神経の保存を確保します。このプロセスには、次の手順が含まれます。- 手術前に麻酔科チームによる気管内チューブ電極の配置を確認してください。
- 反回神経と迷走神経を刺激することにより、ベースラインの電気的活動を確立します。
- 上部極と下極の血管を結紮糸間で分割します。副甲状腺を特定して温存します。
注:術後副甲状腺機能低下症を予防するには、必要に応じて保存または再移植のために副甲状腺を積極的に配置することが重要です。 - 組織の解剖および甲状腺とリンパ節の除去中に断続的または継続的なモニタリングを実施して、神経を特定して保護します。
- 峡部を含む肥大した甲状腺葉全体を切除します。徹底的な止血を確保します。
注:術後の出血を防ぐためには、血管の慎重な結紮と適切な止血の確保が不可欠です。これは、胸骨後性甲状腺腫の解剖中に特に重要です。 - 迷走神経の神経モニタリングを繰り返し、強力で変化のない信号の存在を記録します。
- 迷走神経の神経モニタリングを伴う頸椎外側リンパ節郭清を実施します。
- 左側に頸椎外側リンパ節郭清(レベルII-V)を行います。
注:この手順は、術前の診断で左側の頸部外側コンパートメントにリンパ節が陽性であることが明らかになったため、ここで説明した場合に実行されます。頸椎中枢リンパ節郭清は、甲状腺腫の大きさのために制限されており、甲状腺摘出術と併用して実施されました。 - 迷走神経の神経モニタリングを繰り返し、強力で変化のない信号の存在を記録します。
- 左側に頸椎外側リンパ節郭清(レベルII-V)を行います。
- 右甲状腺葉を動員します。
- 最初に、左側と同じ手順を実行します。この場合、右甲状腺葉が肥大し、後縦隔に深く伸びています。
- 甲状腺を徐々に動員します。ここでは、甲状腺腫のサイズと胸骨後部の伸展のために、これは部分的にしか不可能です。必要に応じて、胸腔鏡補助を受けながら切除を続けます。
2.手術パートII:胸腔鏡補助経頸椎切除術
注: 胸部および頸部外科チームは、縦隔の制御不能な出血など、胸骨後甲状腺腫の解剖に関連する潜在的な合併症を管理するために必要な専門知識を持っている必要があります。この場合、緊急開胸術または胸腔鏡下縦隔郭清が適応となる場合があります。
- 患者を配置します。
- 患者を横方向の褥瘡の位置に配置します。この操作のためには、経頸部創傷を滅菌包帯で覆い、滅菌ドレープを取り外す。右気管支ブロッカーを標準的な気管内チューブに入れます。
注:右気管支ブロッカーの配置は、麻酔科チームによって行われます。患者が手術の胸部部分で片肺換気に耐えられるかどうかを評価し、確認するためには、慎重な術前精密検査が重要です。 - 患者の新しい消毒と滅菌ドレープを行います。
- 患者を横方向の褥瘡の位置に配置します。この操作のためには、経頸部創傷を滅菌包帯で覆い、滅菌ドレープを取り外す。右気管支ブロッカーを標準的な気管内チューブに入れます。
- 右胸腔鏡検査を行います。
- 2つの12 mmトロカール(肩甲骨下および乳房下)を配置して右胸腔鏡検査を行います。気管支ブロッカー留置後に右肺が脱液されるため、奇静脈弓まで伸びる大きな甲状腺腫を視覚化できます。
- 迷走神経および反回神経の断続的な神経モニタリングを伴う胸腔鏡補助経頸部右甲状腺摘出術を実施します(図2)。
- 胸部チーム(患者の右側に1人の外科医が配置されています):甲状腺腫を胸部入口から頭蓋側に押し込みます。
- 頸部チーム(患者の左側に配置された外科医1名と助手1名):胸骨後甲状腺腫を含む右甲状腺葉の段階的な解剖と切除を行います(右甲状腺、サイズ:13.5 cm x 8.5 cm x 8.5 cm、重量:320 g)。
- 迷走神経の神経モニタリングを繰り返し、強力で変化のない信号の存在を記録します。
- ドレナージを挿入し、創傷閉鎖を行います。
- 両側の甲状腺床に陰圧ドレナージを挿入します。ストラップの筋肉と板状筋を連続縫合糸で閉じます。
- 吸収性連続皮内縫合糸で皮膚を閉じ、続いてステリストリップを塗布します。
- 必要に応じて、10mmHgの吸引力を持つCharrière 14胸腔ドレナージを挿入します。吸収性皮下縫合糸と非吸収性皮膚縫合糸を使用して胸部へのアクセスを閉じ、続いて滅菌包帯を塗布します。
3. 術後の経過観察
- 手術後24〜48時間、出血の兆候(局所的な腫れ、声の変化、呼気性喘鳴、呼吸困難など)や低カルシウム血症に特に注意を払いながら監視します。
- 術後最初の日に副甲状腺ホルモン (PTH) レベルを測定して、一時的または永続的な副甲状腺機能低下症を評価し、必要に応じてカルシウムとカルシトリオールの補給を投与します。
- 声帯機能を定期的に評価して、声帯麻痺を検出します。パラセタモールとメタミゾールによる疼痛管理を行い、術後出血のリスクを最小限に抑えるために非ステロイド性抗炎症薬(NSAID)を避けてください。.
注: 提示されたケースでは、患者は術後経過に問題がなく、術後 2 日目に退院しました。術後評価では、声帯麻痺や低カルシウム血症は認められませんでした。
結果
2021年からこの革新的な技術を採用しています。胸骨後甲状腺腫の切除は、大多数の胸骨後甲状腺腫がこの方法で切除できるため、常に経頸部アプローチで開始します。経胸壁アプローチが必要であると疑われる場合、患者にはこの可能性が通知され、胸部チームには事前に通知され、必要に応じて介入する準備が整います。
2021年1月1日から2023年12月31日までに、当院で481件の甲状腺摘出術を実施し、そのうち0.4%(n = 2)が経胸壁手術を必要としました。どちらの場合も、胸腔鏡補助経頸部切除が成功しました。患者は術後2日目に退院しました。術後のフォローアップは問題なく、術後の合併症はありませんでした。代表的な例として、大きな胸骨後性甲状腺腫を呈した84歳の男性の症例を紹介します。 図1 は、横面(図1A)および冠状面(図1B)に胸骨後甲状腺腫を示す静脈造影剤を所在するCTを示しています。 図2 は、迷走神経および反回神経の断続的な神経モニタリングを伴う胸腔鏡補助経頸部右甲状腺摘出術を示しています。
私たちの知る限り、胸腔鏡補助(縦隔解生なし)アプローチに関する他のデータは入手できません。これは、技術の新規性とそのような手順の希少性(甲状腺切除術の0.3%〜4%)によるものです13。
Testiniらは、19,662例の甲状腺摘出術の多施設解析の結果を報告し、そのうち0.35%(n = 69)が経胸壁アプローチを含んでいました。胸骨後甲状腺腫は、頸部甲状腺腫よりも術後の罹患率が高く (35% vs. 23.7%、p < 0.001)、経胸壁アプローチを使用した場合、罹患率はさらに高かった (53.5%) 13。
Khan らは、National Surgical Quality Improvement Program (NSQIP) データベースから、経頸部アプローチと経胸壁アプローチで胸骨後甲状腺腫切除を受ける患者との比較を報告しました。彼らの分析では、経胸壁アプローチは、入院期間の延長(2.4日対1.5日、p < 0.001)、計画外挿管率の増加(OR [95%CI] 2.7 [1.17-6.25])、および輸血(OR [95%CI] 5.56 [2.38-13.0])6と関連していました。
胸腔鏡補助経頸部切除術は、大きな胸骨後甲状腺腫に対する従来の開胸術、胸骨切開術、または胸腔鏡下縦隔郭清術に代わる有望な治療法です。この低侵襲技術は、手術部位感染や呼吸器合併症などの術後罹患率を大幅に減らす可能性があります。縦隔解離術を避けることで、手術時間が短縮され、失血が減少し、術中の傷害が減少する可能性があります。この効果は、高齢者やリスクの高い集団に特に有益です。このアプローチには、胸腔鏡手術と気管支遮断薬の使用に経験のある2番目の外科チームが必要です。
この技術の有効性と安全性を検証するには、より大きなケースシリーズとさらなる研究が必要です。胸腔鏡補助経頸部切除術には利点があるかもしれないが、その適用性は縦隔内の甲状腺腫の大きさと位置、ならびに縦隔リンパ節郭清の必要性によって制限されうる。患者様を慎重に選択し、潜在的な限界を十分に理解することは、結果を最適化するために重要です。
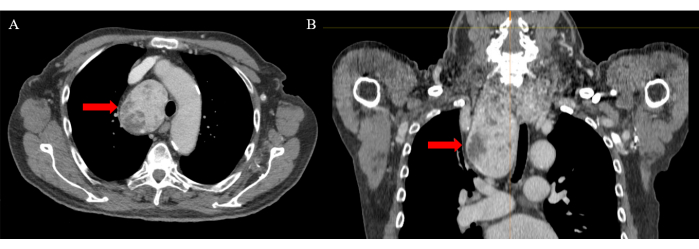
図1:静脈造影剤を用いたコンピュータ断層撮影。 赤い矢印は、(A)横面と(B)冠状面の胸骨後進行筋を示しています。 この図の拡大版を表示するには、ここをクリックしてください。

図2:胸腔鏡補助下経頸部右甲状腺摘出術 (A)胸骨後甲状腺腫の胸腔鏡視下図。(B) 経頸部切除術が行われている間、甲状腺腫は胸部入口 (C) を通して押し出されます この図の拡大版を表示するには、ここをクリックしてください。
ディスカッション
胸骨後性甲状腺腫の大部分は、経頸部アプローチで切除できます13。ただし、これが実行できない場合、または制御不能な出血などの合併症が発生した場合、外科医は甲状腺腫の胸骨後部にアクセスするための救済処置に備える必要があります。通常、縦隔後部に位置する胸骨後性甲状腺腫には開胸術または胸腔鏡検査が使用され、縦隔前部の甲状腺腫には胸骨切開術が行われます。胸部アクセスの危険因子には、悪性腫瘍、縦隔悪性リンパ節、大動脈弓または頸部下領域の下の甲状腺腫の伸展、胸骨後甲状腺腫の病歴、異所性甲状腺結節、甲状腺組織密度、および後縦隔に位置する甲状腺腫が含まれます13,14,15,16。
胸骨切開術と開胸術は、輸血率の上昇、血腫、副甲状腺機能低下症、反回神経麻痺、計画外の挿管、入院期間の長期化など、術後罹患率が最大 30% 高いことと明確に関連しています 6,13。しかし、これらの合併症の一部がアクセス自体によってのみ説明できるのか、それとも経頸部アプローチでは切除できない大きな胸骨後性甲状腺腫によってもたらされる解剖学的課題に関連しているのかは不明です。それにもかかわらず、胸骨切開術または開胸術は、手術の安全性を損なうことなく、可能な限り避けるべきです。胸腔鏡下切除術や縦隔郭清を伴うロボット支援胸腔鏡下切除術などの緊急手技は、ケースシリーズ7,8,9,10,11,12で説明されている。サンプルサイズは、経頸部または開胸部アプローチと比較して結果を評価するには小さすぎますが、経頸部アプローチと比較すると、必要な縦隔解剖は依然として重大な罹患率と関連している可能性があります。本技術は、2つのトロカールのみを使用し、縦隔解剖を伴わない胸部空間への低侵襲アクセスの利点を提供する17。胸腔鏡下期に気管支ブロッカーを使用した間欠的な気管脱を伴う通常の気管内チューブの使用も、ダブルルーメンチューブ18,19と比較して下肺合併症に関連しています。それに関連する罹患率について結論を出すには、さらなる研究が必要である。ただし、開胸部アプローチよりも罹患率が低いことが予想されます。
この手法の可能な制限は、胸部入口よりも前後寸法が大きい甲状腺腫、および縦隔の前部に局在する胸骨後甲状腺腫で予想されます。縦隔にリンパ節転移がある場合は、縦隔郭清が必要になることがあります。本症例では、術前画像では縦隔リンパ節は認められなかった。
開示事項
著者には、開示や利益相反はありません。
謝辞
何一つ
資料
| Name | Company | Catalog Number | Comments |
| 12 mm Balloon Trocar | N/A | N/A | Thoracoscopic part |
| Bipolar Forceps | Symmetry Surgical | https://www.aspensurgical.com/Catalog/Products/open-surgery-instruments | Cervical part |
| Laparoscopic grasper | Thoracoscopic part | ||
| Laparoscopy tower | Karl Storz | https://www.karlstorz.com/us/en/category.htm?cat=1000113577 | Thoracoscopic part |
| LigaSure Impact Open Instrument | Medtronic | https://www.medtronic.com/covidien/en-us/support/products/vessel-sealing/ligasure-impact-sealer-divider.html | Cervical part |
| NIM 3.0 Systems | Medtronic | https://www.medtronic.com/us-en/healthcare-professionals/products/ear-nose-throat/neuromonitoring/nerve-integrity-monitor-3.html | Neuromonitoring |
| Surgical instruments and draping for open surgery | N/A | N/A | Cervical part |
参考文献
- Ríos, A., Rodríguez, J. M., Balsalobre, M. D., Tebar, F. J., Parrilla, P. The value of various definitions of intrathoracic goiter for predicting intra-operative and postoperative complications. Surgery. 147 (2), 233-238 (2010).
- Newman, E., Shaha, A. R. Substernal goiter. J Surg Oncol. 60 (3), 207-212 (1995).
- Knudsen, N., Bülow, I., Jørgensen, T., Laurberg, P., Ovesen, L., Perrild, H. Goitre prevalence and thyroid abnormalities at ultrasonography: a comparative epidemiological study in two regions with slightly different iodine status. Clin Endocrinol (Oxf). 53 (4), 479-485 (2000).
- Knobel, M. An overview of retrosternal goiter. J Endocrinol Invest. 44 (4), 679-691 (2021).
- Bartsch, D. K., Luster, M., Buhr, H. J., Lorenz, D., Germer, C. T., Goretzki, P. E. Indications for the surgical Management of Benign Goiter in Adults. Dtsch Arztebl Int. 115 (1-2), 1-7 (2018).
- Khan, M. N., Goljo, E., Owen, R., Park, R. C. W., Yao, M., Miles, B. A. Retrosternal goiter: 30-day morbidity and mortality in the transcervical and transthoracic approaches. Otolaryngol Head Neck Surg. 155 (4), 568-574 (2016).
- Bhargav, P., Amar, V., Mahilvayganan, S., Nanganandadevi, V. Feasibility of thoracoscopic approach for retrosternal goitre (posterior mediastinal goitre): Personal experiences of 11 cases. J Minim Access Surg. 12 (3), 240-244 (2016).
- Brichkov, I., Chiba, S., Lagmay, V., Shaw, J. P., Harris, L. J., Weiss, M. Simultaneous unilateral anterior thoracoscopy with transcervical thyroidectomy for the resection of large mediastinal thyroid goiter. J Thorac Dis. 9 (8), 2484-2490 (2017).
- Shigemura, N., Akashi, A., Nakagiri, T., Matsuda, H. VATS with a supraclavicular window for huge substernal goiter: an alternative technique for preventing recurrent laryngeal nerve injury. Thorac Cardiovasc Surg. 53 (4), 231-233 (2005).
- Zuo, T., Gao, Z., Chen, Z., Wen, B., Chen, B., Zhang, Z. Surgical management of 48 patients with retrosternal goiter and tracheal stenosis: A retrospective clinical study from a single surgical center. Med Sci Monit. 28, e936637(2022).
- Wang, S., Xu, S., Liu, B. Resection of huge retrosternal goiter through a novel combined cervical and robot-assisted approach. Artif Organs. 38 (5), 431-433 (2014).
- Amore, D., Cicalese, M., Scaramuzzi, R., Di Natale, D., Curcio, C. Antero mediastinal retrosternal goiter: surgical excision by combined cervical and hybrid robot-assisted approach. J Thorac Dis. 10 (3), E199-E202 (2018).
- Testini, M., et al. Does mediastinal extension of the goiter increase morbidity of total thyroidectomy? A multicenter study of 19,662 patients. Ann Surg Oncol. 18 (8), 2251-2259 (2011).
- McKenzie, G. A. G., Rook, W. Is it possible to predict the need for sternotomy in patients undergoing thyroidectomy with retrosternal extension. Interact Cardiovasc Thorac Surg. 19 (1), 139-143 (2014).
- Coskun, A., Yildirim, M., Erkan, N. Substernal goiter: when is a sternotomy required. Int Surg. 99 (4), 419-425 (2014).
- Mercante, G., et al. CT cross-sectional imaging classification system for substernal goiter based on risk factors for an extracervical surgical approach. Head Neck. 33 (6), 792-799 (2011).
- Nesti, C., Wohlfarth, B., Borbély, Y. M., Kaderli, R. M. Case report: Modified thoracoscopic-assisted cervical resection for retrosternal goiter. Front Surg. 8, 695963(2021).
- Liu, W., Jin, F., Wang, H. M., Yong, F. F., Wu, Z., Jia, H. Q. The association between double-lumen tube versus bronchial blocker and postoperative pulmonary complications in patients after lung cancer surgery. Front Oncol. 12, 1011849(2022).
- Palaczynski, P., et al. Systematic review and meta-analysis of efficiency and safety of double-lumen tube and bronchial blocker for one-lung ventilation. J Clin Med. 12 (5), 1877(2023).
転載および許可
このJoVE論文のテキスト又は図を再利用するための許可を申請します
許可を申請さらに記事を探す
This article has been published
Video Coming Soon
Copyright © 2023 MyJoVE Corporation. All rights reserved