Method Article
人工智能术前计划系统结合专家数据库检索在复杂翻修髋关节手术中的临床应用
摘要
本研究提出了一种基于翻修髋关节置换术中专家手术病例数据库检索的新型人工智能术前计划方法。此外,该技术最初用于 5 名患者,手术时间和术中出血减少。
摘要
翻修髋关节置换术的准确术前计划对于获得成功结果至关重要。为了加强对髋臼骨缺损严重程度的直观评估并利用以前在翻修髋关节置换术方面的成功经验,本研究提出了一种基于专家手术病例数据库检索的新方法,并初步在临床应用中实施。在这项研究中,5 例需要翻修髋关节置换术的患者术前计划采用专家病例数据库手术计划系统。患者的影像学数据被输入系统并与专家病例数据库中的病例进行匹配。根据专家的手术经验,推荐了翻修手术计划。如果没有找到合适的病例,则根据患者特异性重建结果规划假体的模型和位置。本研究共纳入 5 名患者,4 名男性和 1 名女性,平均年龄为 50.6 岁。诊断为髋关节置换术后无菌假体松动。平均手术时间为 123.2 min,平均术中出血量为 672 mL。未观察到术中并发症,例如血管或神经损伤。例如,在案例 2 中,这种创新计划方案的应用使外科医生能够在术前为该患者制定翻修手术计划,从而减少手术时间和术中出血。此外,可以提前告知患者类似病例的结果。通过我们全面的病例数据库利用大数据分析方法,可以在整个过程中自动识别匹配的专家治疗计划。这尤其有利于没有经验的骨科医生,因为它提供了手术策略的准确指导,帮助他们选择合适的修复体尺寸和安装位置。此外,匹配结果可以为患者提供描述预测术后结果的可视化效果。
引言
由于多种因素,包括无菌性松动、感染、复发性脱位和假体周围骨折,一期全髋关节置换术 (THA) 的患病率增加,导致翻修关节置换术的必要性相应增加1。与初次髋关节置换术相比,翻修髋关节手术是一种技术上更复杂且临床上更具挑战性的手术,死亡率更高2,医疗费用更高3,并发症风险更大4。
在翻修髋关节置换术中,髋臼骨丢失的重建和假体的选择对于决定手术的成功至关重要。骨科医生需要评估残余骨量和改变的解剖结构,旨在使新植入的髋臼杯具有足够的初始稳定性1。因此,精确的术前计划对于指导可用的治疗方案至关重要。
目前,骨科医生负责根据术前影像学检查结果和自身手术经验对翻修关节置换术进行全面评估和规划。然而,这将给没有经验的外科医生带来重大挑战。
随着人工智能 (AI) 技术的发展,它越来越多地用于骨科手术,主要用于图像分割、诊断以及病理和植入物的分类5。与此同时,AI 开始在协助小学 THA6 方面取得初步成功。然而,翻修髋关节置换术的智能术前计划仍然是一张白纸。AI 在髋关节翻修手术中前景广阔,尤其是在骨缺损评估方面。这些缺损对每个患者来说都是独一无二的,虽然它们表现出某些模式,但传统的 Paprosky 分类方法缺乏完全表征它们所需的精度。尽管如此,人工智能能够从图像数据中提取更详细的信息,为提高骨缺损评估的准确性和精密度提供了一条有前途的途径。我们开发了一种新颖的 AI 辅助术前计划系统,以指导骨科医生根据专家手术病例数据库检索做出有关翻修关节置换术的决策。
我们首先建立了一种新的髋臼骨缺损重建方法,量化和分型髋臼骨缺损。随后,我们通过从一位高级国家专家那里收集 200 例髋关节翻修手术病例的临床和影像学数据,构建了一个髋关节翻修病例数据库。该数据库包括术前计算机断层扫描 (CT)、术前 X 射线、术后 X 射线和患者人口统计数据。我们可以根据计划手术的患者的当前骨缺损特征,在数据库中匹配病例,并找到最相似的病例场景,为外科医生提供术前参考。这种方法使外科医生能够在术前了解髋臼翻修方案,从而减少术中试错时间。
研究方案
该研究获得了河南省洛阳骨伤医院伦理委员会的批准。此外,这项研究基于成像数据,不会伤害志愿者或泄露他们的信息。因此,根据国家立法和机构要求,参与者或其法定监护人/近亲属无需签署知情同意书。
1. 图片导入
- 导入患者双侧全髋关节的原始 CT 数据。打开医学影像处理软件,选择 【导入数据 】,点击 【本地数据 】,即可导入患者的原始 CT 数据。 图 1 显示了图像导入界面。
2. 患侧髋臼骨缺损的恢复
- 确定患者是单侧还是双侧病变。选择 测量 工具,然后使用鼠标在图像上绘制一个矩形框,直接测量髋骨区域的 胡(Hounsfield 单位,胡)值。当 胡 值超过 1000 时考虑存在金属,并将该区域指定为受影响的髋关节。
3. 图像分割和重建
- 选择要计划的患者的影像数据。单击 Automatic Segmentation 选项,默认情况下,CT 值为 400 用于髋骨粗分割。
- 选择 Edit 按钮以手动调整每个图层的每个部分的分段结果。然后,选择 3D Reconstruction 选项以完成患者部位的 3D 重建计算。重建的 3D 模型主要包括左/右髋骨和左/右股骨区域。如图 2 所示,不同的部分以不同的颜色显示。
4. 髋臼骨缺损分区及缺损量计算
- 对于单侧髋关节手术的患者,请选择 Healthy Side 的 3D 模型。使用镜像功能将其与患侧的解剖结构对齐。这将完成髋关节修复模型的重建。
- 对于双侧髋关节手术患者,打开标准模型库,选择与患者解剖结构最相似的 髋关节模型 作为修复模型。
- 单击 Partition 选项,将步骤 2 中重建的髋关节缺损(患侧)的 3D 模型和步骤 3 中恢复的髋关节 3D 模型分开。然后,单击 Difference Operation 选项,对两个分割的髋骨模型执行差分运算,以计算髋臼缺损。髋骨模型将根据 Qin 的方法7 分为不同的区域,如图 3 所示。
注意:由于髋臼杯在髋臼壁边界内的 3 点固定(坐骨支、耻骨支骨支和髋臼前上部)的重点,髋臼每 3° 分为 120 个相等的部分,定义为颅顶、前柱和后柱,不包括内侧壁。为了指导外科手术,根据髋臼直径制造子层。确定男性的内层必须位于 54 毫米到 62 毫米之间,外层必须位于 62 毫米到 70 毫米之间。女性的内层在 50 毫米到 58 毫米之间,外层在 58 毫米到 66 毫米之间。
5. 专家髋关节翻修数据库搜索 - 髋臼缺损计划
- 打开专家案例库,并使用如上所述计算出的髋臼缺损体积作为检索的输入。选择测量工具以评估检索病例的术前和术后 X 光片上的相关计划参数,并获取计划数据。
- 打开专家案例库并输入髋关节缺损的类型和数量以进行自动检索。将获得数据库中相应的病例信息,包括相似病例的术前和术后图像以及医生的计划参数(植入物大小、位置等)。
- 搜索结果将按相似度从高到低的顺序显示。让医生选择最相似的病例。完整的过程如图 4 所示。
- 如果在上述数据库中找不到类似的案例,则采用步骤 2 中的模型重建结果,使用完整髋臼的中心作为髋臼杯的中心。默认情况下,髋臼杯的前倾角为 20°,外展角为 40°(此规则为临床定义)。
注意:计划后,外科医生能够预测外科手术并更精确地准备假肢和支持器械。这种方法消除了在手术过程中遇到没有正确修复体的情况的可能性。此外,在作过程中直接采用推荐的解决方案,无需替代解决方案、绕道或漫长的试错过程。
结果
目前,我们将该方法应用于 5 例接受翻修髋关节置换术的患者,包括 4 例男性和 1 例女性。年龄从 42 岁到 67 岁不等。他们被诊断为髋关节置换术后无菌假体松动,并根据 Paprosky 分类8 进行分类。5 例患者平均手术时间为 123.2 min,平均术中失血量为 672 mL。手术时间是总时间,包括股骨柄假体翻修。患者的详细信息如 表 1 所示, 重建结果如图 5 所示。
以病例二为例:患者是一名 67 岁的女性,13 年前接受了 THA。她于 2024 年 1 月因髋关节疼痛和活动障碍到医院就诊,这种疼痛已经持续了 3 年。诊断为 THA 后假体松动,Paparosky 分类为 IIC 型,并提出翻修髋关节置换术。我们将患者的术前 CT 数据导入系统,并将其与 2017 年 11 月就诊的一名 58 岁男性患者的 CT 数据进行匹配,该患者表现出非常相似的髋臼骨缺损。当时,手术过程是使用 Jumbo 杯结合加压骨移植技术进行的,这导致了完全的初始稳定性、5 年随访的良好结果和可靠的修复体稳定性。该患者采用一致的手术计划(采用加压骨移植技术的巨型杯)。该过程已被证明可以减少花在术中计划上的时间,以及花在取回和更换各种类型的垫子和大杯子上的时间。因此,它已被证明可以减少出血和感染风险。由于需要同时翻修柄侧,术中出血量达到 690 mL,但术中髋臼稳定性令人满意。患者已接受 8 个月的观察,在此期间获得了可靠的结果,受影响的髋关节表现出良好的功能(图6)。患者没有表现出并发症,包括疼痛、功能障碍、影像学提示假体就位、炎症标志物正常,并且没有感染或假体继发松动的证据。

图 1:系统的图像导入界面。 该系统结合了本地和 PACS 导入功能。 请单击此处查看此图的较大版本。
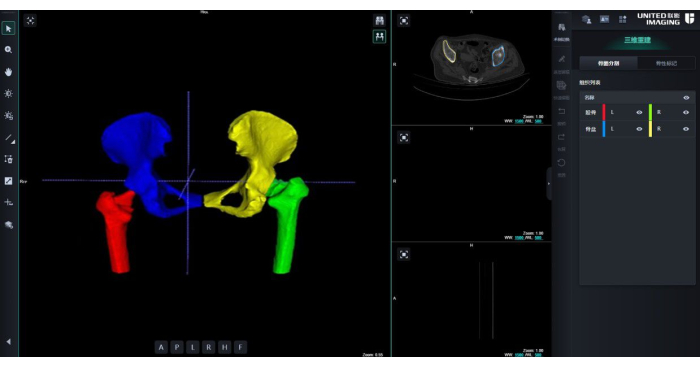
图 2:重建的 3D 模型。 不同的部分以不同的颜色显示。蓝色:右髋臼;红色:右股骨;黄色:左髋臼;绿色:左股骨。 请单击此处查看此图的较大版本。

图 3:髋臼缺损的 Qin 分区方法。 髋臼分为三个有缺陷的部分(颅顶、前柱和后柱)。这些扇区细分为内层和外层。 请单击此处查看此图的较大版本。

图 4:翻修髋关节置换术计划程序。 髋臼骨缺损的重建、评估和计划的完整程序。 请单击此处查看此图的较大版本。

图 5:患者髋臼的重建结果。 该图显示了 4 例患者的重建结果以及相应的数据库病例及其术后结果。 请单击此处查看此图的较大版本。

图 6:病例匹配示例。 (A) 病例二的术前图像。(B) 病例 2 中髋臼骨缺损的重建。(C) 病例二的术后图像。(D) 匹配的专家病例的术前图像。(E) 匹配专家病例中髋臼骨缺损的重建。(F) 匹配的专家病例的术后图像。 请单击此处查看此图的较大版本。
| 箱 | 性 | 年龄 | 诊断 | 帕帕罗斯基分类 | 手术时间(分钟) | 术中出血 (mL) |
| 1 | 男人 | 45 | 髋关节置换术后无菌假体松动 | IIA | 112 | 560 |
| 2 | 女人 | 67 | 国际集成电路 | 135 | 690 | |
| 3 | 男人 | 56 | IIIB 级 | 146 | 1020 | |
| 4 | 男人 | 42 | IIB | 106 | 420 | |
| 5 | 男人 | 43 | 国际集成电路 | 117 | 470 |
表 1:案例总结和比较。
讨论
由于严重的解剖损伤、髋关节置换术后错综复杂的软组织状况以及通常与金属植入物相关的严重金属伪影的存在,经验丰富的医疗专业人员经常需要利用 3D 重建来综合分析影像学结果和临床表现,以评估患者的特定骨缺损,并随后规划合适的髋臼假体9,10.然而,即使重建了患者模型,术前计划仍然严重依赖临床医生的专业知识,尤其是在处理患有严重髋臼缺损的患者时。因此,年轻医生在治疗此类患者时面临相当大的挑战。为了更准确地评估髋臼骨缺损的程度,并利用既往复杂的髋关节术前计划经验作为医生的参考,本研究使用了一个专家病例数据库,该数据库几乎涵盖了所有临床类型的髋关节缺损,同时根据某些标准对患者进行分类。通过利用该数据库中对髋臼骨缺损的评估,医生可以选择合适的髋臼假体和手术方案,以确保髋关节的术后稳定性和功能恢复。
尽管初次髋关节置换术是一种成熟的手术11,但髋臼骨缺损的评估在确保翻修髋关节置换术的成功和稳定性方面起着关键作用。X 射线、磁共振成像 (MRI) 和 CT 等成像技术通常用于评估髋臼骨缺损。这些技术提供了有关髋臼结构的详细信息,包括骨状况、缺损大小和位置。此外,某些医学图像分析软件可用于计算髋臼厚度并通过热图 12,13,14 可视化缺损。然而,术前图像中存在金属假体伪影会影响髋臼分割的准确性。在这项研究中,利用第三方软件算法在人工制品导入系统进行后续作之前将其去除。去伪晶步骤的改进是未来研究中需要探索的主题。该网络已使用构成训练集的真实伪影图像进行训练,并使用没有伪影的后处理图像形成网络训练的标签集。这种方法在去除金属伪影方面产生了令人满意的结果。随后,采用 U-Net 神经网络在三个维度上自动分割和重建原始图像。利用髋骨和其他组织之间的不同密度值,本研究实现了令人印象深刻的 95% 的髋关节分割准确率。深度学习技术的应用显著缩短了模型重建时间,有助于手术计划,同时提高了临床效率。因此,它具有很大的实用性和临床价值。
全面掌握髋臼骨缺损的形态和范围,并制定适当的重建计划,是髋关节修复手术成功的关键15。由于差异计算原理,每个患者的髋臼形状和大小都不同。因此,在患者出现单侧缺损的情况下,本研究根据健康侧的髋臼采用了镜像处理。此后,采用镜像髋臼模型作为重建模型,对有缺陷的髋臼进行刚性配准。最后,计算重建的完整髋臼与原始缺损模型之间的差异,以获得骨缺损的数量。为了计算本研究中骨缺损的程度,采用 Qin7 提出的髋臼分割法来确定每个分割中骨缺损的程度。然后将其与专家数据库中的病例相关联。如果患者有双侧缺损,重建方法是通过事先大量完整、健康的髋臼数据,使用统计形状模型,根据 PCA 主成分分析统计计算,得到一套用于后续缺损计算的平均模型。
准确的术前计划可以减少手术时间,减少术中失血,并改善手术结果16。与传统的 2D 计划相比,3D 术前计划在初次 THA 中的应用已被证明可以更精确地预测髋臼杯和股骨柄尺寸以及假体植入位置。这一进步为 THA 手术的成功做出了重大贡献17,18。随着 AI 技术的发展,基于 AI 的 THA 3D 规划已显示出更高的准确性和效率19。然而,3D 术前计划的潜力和 AI 技术在翻修髋关节置换术中的重要临床应用尚未完全实现。在本研究中,将 3D 术前计划和 AI 技术应用于髋关节置换术的临床翻修。尽管病例的应用有限(只有 5 例),并且还无法评估假体匹配大小的准确性,但相似病例的自动匹配可以为外科医生提供手术计划的建议。同时,根据建议的计划接受翻修手术的患者表现出令人满意的功能恢复。此外,在以前的研究中,翻修手术的平均持续时间为 200-300 分钟,平均术中失血量为 800-2000 毫升 20,21,22。该研究队列 5 例患者的平均手术时间为 123.2 min,术中出血量为 672 mL。利用我们的新方法进行翻修髋关节置换术已被证明可以减少手术时间和术中出血。
利用专家病例数据库重建髋臼骨缺损和翻修髋关节置换术的术前计划已显示出显着优势。利用以前在翻修髋关节置换术方面的经验,特别是对于没有经验的医疗专业人员,可以提供有价值的见解和参考,以提高术前计划的准确性。当面临复杂的翻修手术时,采用专家案例的类似手术计划可以让医生根据患者情况进行必要的调整甚至重复使用,从而减少术前计划时间并提高临床效率。同时,患者可以通过专家病例数据库获得有关术后结果的先验知识。然而,由于检索能力有限和患者随访期有限,访问专家数据库仍然存在限制,需要进一步的长期随访以评估治疗效果。此外,我们的翻修髋关节置换术的计划不包括股骨外侧。因此,在股骨外侧翻修面临挑战的情况下,整体手术时间可能不会缩短。为了深入了解每个阶段手术时间的演变,一项后续研究将分段记录手术的总时间。这将能够对不同阶段的手术时间变化进行统计分析和比较。
结论
术前计划方法结合了髋臼骨缺损重建和从专家病例数据库中检索,为医疗专业人员提供了一种新颖的手术计划方法。利用病例数据库中存储的专业知识,有助于快速、精确地执行复杂的髋关节手术。
披露声明
作者 Xiaolu 习、袁可和谢强受雇于武汉联影外科有限公司。其余作者声明他们没有竞争利益。
致谢
这项工作中的 AI 术前计划系统得到了武汉联影外科有限公司的支持。
材料
| Name | Company | Catalog Number | Comments |
| PyCharm | JetBrains | 243.21565.199 | The Python IDE for data science and web development |
参考文献
- Sadoghi, P., et al. Revision surgery after total joint arthroplasty: a complication-based analysis using worldwide arthroplasty registers. J Arthroplasty. 28 (8), 1329-1332 (2013).
- Laughlin, M. S., et al. Mortality after revision total hip arthroplasty. J Arthroplasty. 36 (7), 2353-2358 (2021).
- Bozic, K. J., et al. Comparative epidemiology of revision arthroplasty: Failed THA poses greater clinical and economic burdens than failed TKA. Clin Orthop Relat Res. 473 (6), 2131-2138 (2015).
- Mahomed, N. N., et al. Rates and outcomes of primary and revision total hip replacement in the United States medicare population. J Bone Joint Surg Am. 85 (1), 27-32 (2003).
- Ko, S., et al. Artificial intelligence in orthopedics: three strategies for deep learning with orthopedic specific imaging. Knee Surg Sports Traumatol Arthrosc. 30 (3), 758-761 (2022).
- Velasquez Garcia, A., et al. Artificial intelligence-based three-dimensional templating for total joint arthroplasty planning: a scoping review. Int Orthop. 48 (4), 997-1010 (2024).
- Wang, J., et al. Statistical shape models quantify acetabular defects in hip revision surgery: implications for classification and surgical planning. Arch Orthop Trauma Surg. 145 (1), 45(2024).
- Telleria, J. J., Gee, A. O. Classifications in brief: Paprosky classification of acetabular bone loss. Clin Orthop Relat Res. 471 (11), 3725-3730 (2013).
- Zhang, J. W., et al. Comparison of 3D printing rapid prototyping technology with traditional radiographs in evaluating acetabular defects in revision hip arthroplasty: A prospective and consecutive study. Orthop Surg. 13 (6), 1773-1780 (2021).
- Li, Q., et al. Three-dimensional technology assisted trabecular metal cup and augments positioning in revision total hip arthroplasty with complex acetabular defects. J Orthop Surg Res. 14 (1), 431(2019).
- Matar, H. E., Platt, S. R., Board, T. N., Porter, M. L. Overview of randomized controlled trials in primary total hip arthroplasty (34,020 Patients): What have we learnt. J Am Acad Orthop Surg Glob Res Rev. 4 (8), e20.00120(2020).
- D'Apolito, R., Zagra, L. Uncemented cups and impaction bone grafting for acetabular bone loss in revision hip arthroplasty: A review of rationale, indications, and outcomes. Materials. 15 (10), 3728(2022).
- Mancino, F., et al. Reconstruction options and outcomes for acetabular bone loss in revision hip arthroplasty. Orthop Rev. 12 (Suppl 1), 8655(2020).
- Ying, J., et al. Treatment of acetabular bone defect in revision of total hip arthroplasty using 3D printed tantalum acetabular augment. Orthop Surg. 15 (5), 1264-1271 (2023).
- Shen, J., et al. Study on the causes of revision and prosthesis selection after total hip replacement for Crowe Type IV hip dysplasia. Chinese J Reparative Reconstructive Surg. 34 (05), 557-562 (2020).
- Yang, W., et al. Clinical application of artificial intelligence-assisted three-dimensional planning in direct anterior approach hip arthroplasty. Int Orthop. 48 (3), 773-783 (2024).
- Crutcher, J. P., Hameed, D., Dubin, J., Mont, M. A., Mont, M. Comparison of three-versus two-dimensional pre-operative planning for total hip arthroplasty. J Orthop. 47, 100-105 (2023).
- Chen, X., et al. Validation of CT-Based three-dimensional preoperative planning in comparison with acetate templating for primary total hip arthroplasty. Orthop Surg. 14 (6), 1152-1160 (2022).
- Huo, J., et al. Value of 3D preoperative planning for primary total hip arthroplasty based on artificial intelligence technology. J Orthop Surg Res. 16 (1), 156(2021).
- Saito, K., et al. Intraoperative hemorrhage in revision total hip arthroplasty: a retrospective single-center study. J Anesth. 33 (3), 399-407 (2019).
- Pflüger, M. J., Frömel, D. E., Meurer, A. Total hip arthroplasty revision surgery: Impact of morbidity on perioperative outcomes. J Arthroplasty. 36 (2), 676-681 (2021).
- Bautista, M., et al. Thromboprophylaxis for hip revision arthroplasty: Can we use the recommendations for primary hip surgery? A cohort study. Clin Appl Thromb Hemost. 25, 1076029618820167(2019).
转载和许可
请求许可使用此 JoVE 文章的文本或图形
请求许可探索更多文章
This article has been published
Video Coming Soon
版权所属 © 2025 MyJoVE 公司版权所有,本公司不涉及任何医疗业务和医疗服务。